O QUE É CÂNCER?
Câncer é um termo que abrange mais de 100 diferentes tipos de doenças malignas que têm em comum o crescimento desordenado de células, que podem invadir tecidos adjacentes ou órgãos a distância.
Dividindo-se rapidamente, estas células tendem a ser muito agressivas e incontroláveis, determinando a formação de tumores, que podem espalhar-se para outras regiões do corpo.
Os diferentes tipos de câncer correspondem aos vários tipos de células do corpo. Quando começam em tecidos epiteliais, como pele ou mucosas, são denominados carcinomas. Se o ponto de partida são os tecidos conjuntivos, como osso, músculo ou cartilagem, são chamados sarcomas.
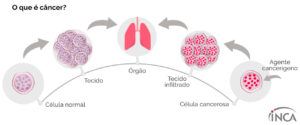
Outras características que diferenciam os diversos tipos de câncer entre si são a velocidade de multiplicação das células e a capacidade de invadir tecidos e órgãos vizinhos ou distantes, conhecida como metástase.
COMO SURGE O CÂNCER?
O câncer surge a partir de uma mutação genética, ou seja, de uma alteração no DNA da célula, que passa a receber instruções erradas para as suas atividades. As alterações podem ocorrer em genes especiais, denominados proto-oncogenes, que a princípio são inativos em células normais. Quando ativados, os proto-oncogenes tornam-se oncogenes, responsáveis por transformar as células normais em células cancerosas.
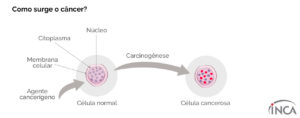
As células que constituem os animais são formadas por três partes: a membrana celular, que é a parte mais externa; o citoplasma (o corpo da célula); e o núcleo, que contém os cromossomos, que, por sua vez, são compostos de genes. Os genes são arquivos que guardam e fornecem instruções para a organização das estruturas, formas e atividades das células no organismo. Toda a informação genética encontra-se inscrita nos genes, numa “memória química” – o ácido desoxirribonucleico (DNA). É através do DNA que os cromossomos passam as informações para o funcionamento da célula.
O processo de formação do câncer é chamado de carcinogênese ou oncogênese e, em geral, acontece lentamente, podendo levar vários anos para que uma célula cancerosa prolifere-se e dê origem a um tumor visível. Os efeitos cumulativos de diferentes agentes cancerígenos ou carcinógenos são os responsáveis pelo início, promoção, progressão e inibição do tumor.
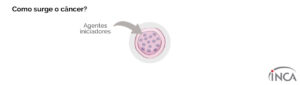
A carcinogênese é determinada pela exposição a esses agentes, em uma dada frequência e em dado período de tempo, e pela interação entre eles. Devem ser consideradas, no entanto, as características individuais, que facilitam ou dificultam a instalação do dano celular. Esse processo é composto por três estágios:
● Estágio de iniciação: os genes sofrem ação dos agentes cancerígenos, que provocam modificações em alguns de seus genes. Nessa fase, as células se encontram geneticamente alteradas, porém ainda não é possível se detectar um tumor clinicamente. Elas encontram-se “preparadas”, ou seja, “iniciadas” para a ação de um segundo grupo de agentes que atuará no próximo estágio.
● Estágio de promoção: as células geneticamente alteradas, ou seja, “iniciadas”, sofrem o efeito dos agentes cancerígenos classificados como oncopromotores. A célula iniciada é transformada em célula maligna, de forma lenta e gradual. Para que ocorra essa transformação, é necessário um longo e continuado contato com o agente cancerígeno promotor. A suspensão do contato com agentes promotores muitas vezes interrompe o processo nesse estágio. Alguns componentes da alimentação e a exposição excessiva e prolongada a hormônios são exemplos de fatores que promovem a transformação de células iniciadas em malignas.

● Estágio de progressão: se caracteriza pela multiplicação descontrolada e irreversível das células alteradas. Nesse estágio, o câncer já está instalado, evoluindo até o surgimento das primeiras manifestações clínicas da doença. Os fatores que promovem a iniciação ou progressão da carcinogênese são chamados agentes oncoaceleradores ou carcinógenos. O fumo é um agente carcinógeno completo, pois possui componentes que atuam nos três estágios da carcinogênese.

TIPOS DE CÂNCER
O câncer pode surgir em qualquer parte do corpo. Entretanto, alguns órgãos são mais afetados do que outros; e cada órgão, por sua vez, pode ser acometido por tipos diferenciados de tumor, mais ou menos agressivos.
Os vários tipos de câncer são classificados de acordo com a localização primária do tumor. Veja a lista:
Câncer anal
O câncer anal ocorre no canal e nas bordas externas do ânus. Os tumores malignos surgem em tipos diferentes de tecidos, sendo o carcinoma epidermoide responsável por 85% dos casos. O câncer anal é raro e representa de 1 a 2% de todos os tumores colorretais.
Atenção: A informação existente neste portal pretende apoiar e não substituir a consulta médica. Procure sempre uma avaliação pessoal com o Serviço de Saúde.
● Estatísticas
Número de mortes: 1.040, sendo 451 homens e 589 mulheres (2020 – Atlas de Mortalidade por Câncer – SIM).
● O que aumenta o risco?
● Algumas infecções, como as causadas pelo HPV e pelo HIV
● Infecções sexualmente transmissíveis (IST), como condilomatose, gonorreia, herpes genital e clamídia
● Prática do sexo anal
● Tabagismo
● Fístula anal crônica (ligação anormal entre a superfície do canal anal e o tecido em volta do ânus, com secreção purulenta)
● Pacientes imunodeprimidos que se submeteram a transplantes de rim ou coração
● Condições precárias de higiene e irritação crônica do ânus
● Como prevenir?
Algumas infecções, como as causadas pelo papilomavírus humano (HPV) e pelo HIV (vírus da imunodeficiência humana), são apontadas como responsáveis pelo aumento da incidência de tumores anais. Outras infecções sexualmente transmissíveis (IST), como condilomatose, gonorreia, herpes genital e clamídia, assim como a prática do sexo anal, tabagismo e fístula anal crônica (ligação anormal entre a superfície do canal anal e o tecido em volta do ânus, com secreção purulenta) são relacionadas ao desenvolvimento desse tipo de câncer. Por isso, utilize o preservativo (camisinha) em todas as relações sexuais. Caso seja fumante, pare de fumar. Quanto mais cedo você parar de fumar, menos chances terá de adoecer por doenças tabacorrelacionadas.
● Sinais e sintomas
Alterações de hábitos intestinais e presença de sangue nas fezes são razões para consultar o médico. O sintoma mais comum é o sangramento anal vivo durante a evacuação, associado à dor na região do ânus. Outros sinais de alerta são coceira, ardor, secreções incomuns, feridas na região anal e incontinência fecal (impossibilidade para controlar a saída das fezes).
● Detecção precoce
A detecção precoce do câncer é uma estratégia utilizada para encontrar um tumor numa fase inicial e, assim, possibilitar maior chance de tratamento bem sucedido.
A detecção precoce pode ser feita por meio da investigação com exames clínicos, laboratoriais, endoscópios ou radiológicos, de pessoas com sinais e sintomas sugestivos da doença (diagnóstico precoce), ou de pessoas sem sinais ou sintomas (rastreamento), mas pertencentes a grupos com maior chance de ter a doença.
Não há evidência científica de que o rastreamento do câncer de ânus traga mais benefícios do que riscos e, portanto, até o momento, ele não é recomendado.
Já o diagnóstico precoce desse tipo de câncer possibilita melhores resultados em seu tratamento e deve ser buscado com a investigação de sinais e sintomas como:
● Tumoração ou úlcera inexplicadas no ânus
● Sangramento anal
● Perda do controle intestinal.
Na maior parte das vezes, esses sintomas não são causados por câncer, mas é importante que eles sejam investigados por um médico.
● Diagnóstico
Inicialmente, faz-se o exame de toque e, caso necessário, a anuscopia e a proctoscopia. O diagnóstico é feito por biópsia de uma amostra do tecido. Outros exames, como ressonância magnética, podem ser solicitados pelo médico para detectar a extensão do tumor e orientar na escolha do melhor tratamento.
● Tratamento
A definição do tratamento depende do estadiamento do tumor, o que será avaliado pelo diagnóstico. O tratamento pode ser clínico e/ou cirúrgico. O mais utilizado é a combinação de quimioterapia e radioterapia.
Câncer de bexiga
O câncer de bexiga atinge as células que cobrem o órgão e é classificado de acordo com a célula que sofreu alteração. Existem três tipos:
● Carcinoma de células de transição: representa a maioria dos casos e começa nas células do tecido mais interno da bexiga.
● Carcinoma de células escamosas: afeta as células delgadas e planas que podem surgir na bexiga depois de infecção ou irritação prolongadas.
● Adenocarcinoma: se inicia nas células glandulares (de secreção) que podem se formar na bexiga depois de um longo tempo de irritação ou inflamação.
Quando o câncer se limita ao tecido de revestimento da bexiga, é chamado de superficial. O câncer que começa nas células de transição pode se disseminar através do revestimento da bexiga, invadir a parede muscular e disseminar-se até os órgãos próximos ou gânglios linfáticos, transformando-se num câncer invasivo.
Atenção: A informação existente neste portal pretende apoiar e não substituir a consulta médica. Procure sempre uma avaliação pessoal com o Serviço de Saúde.
● Estatísticas
Estimativa de novos casos: 11.370, sendo 7.870 em homens e 3.500 em mulheres (2022 – INCA);
Número de mortes: 4.595, sendo 3.097 homens e 1.498 mulheres (2020 – Atlas de Mortalidade por Câncer – SIM).
● O que aumenta o risco?
● Idade e raça – Homens brancos e de idade avançada são o grupo com maior probabilidade de desenvolver esse tipo de câncer.
● O tabagismo pode aumentar o risco de uma pessoa ter câncer de bexiga e está associado à doença em 50-70% dos casos.
● Exposição a diversos compostos químicos, como aminas aromáticas, azocorantes, benzeno, benzidina, cromo/cromatos, fumo e poeira de metais, agrotóxico, HPA, óleos, petróleo, droga antineoplásica, tintas, 2-naftalina e 4-aminobifenil. Os trabalhadores da agricultura, construção, fundição, extração de óleos e gorduras animais e vegetais, sapatos, manufatura de eletroeletrônicos, mineração, siderurgia; indústria têxtil, de alimentos, alumínio, borracha e plásticos, sintéticos, tinturas, corantes, couro, gráfica, de metais, petróleo, química e farmacêutica, tabaco; cabeleireiros e barbeiros, maquinistas, motorista de caminhão e de locomotiva, pintor, trabalhador de ferrovias, trabalho no forno de coque e tecelão podem apresentar risco aumentado de desenvolvimento da doença.
● Como prevenir?
Não fumar e evitar o tabagismo passivo. O tabagismo passivo consiste na inalação da fumaça de produtos derivados do tabaco por não fumantes que convivem com fumantes em ambientes fechados. A Lei 12.546/2011 proíbe fumar em locais fechados e de uso coletivo em todo o País.
Não se expor aos derivados do petróleo (por exemplo, tintas).
● Sinais e sintomas
Sangue na urina, dor durante o ato de urinar e necessidade frequente de urinar, mas sem conseguir fazê-lo, podem ser sinais de alerta de diferentes doenças do aparelho urinário, inclusive do câncer de bexiga.
● Detecção precoce
A detecção precoce do câncer é uma estratégia para encontrar um tumor numa fase inicial e, assim, possibilitar maior chance de tratamento.
A detecção pode ser feita por meio da investigação com exames clínicos, laboratoriais ou radiológicos, de pessoas com sinais e sintomas sugestivos da doença (diagnóstico precoce), ou com o uso de exames periódicos em pessoas sem sinais ou sintomas (rastreamento), mas pertencentes a grupos com maior chance de ter a doença.
Não há evidência científica de que o rastreamento do câncer de bexiga traga mais benefícios do que riscos e, portanto, até o momento, ele não é recomendado.
Já o diagnóstico precoce desse tipo de câncer possibilita melhores resultados em seu tratamento e deve ser buscado com a investigação de sinais e sintomas como:
● Dor ao urinar
● Sangue na urina
Na maioria das vezes, esses sintomas não são causados por câncer, mas é importante que sejam logo investigados.
● Diagnóstico
O diagnóstico do câncer de bexiga pode ser feito por exames de urina e de imagem, como tomografia computadorizada e citoscopia (investigação interna da bexiga por um instrumento dotado de câmera). Durante a citoscopia podem ser retiradas células para biópsia.
A probabilidade de cura dependerá do estadiamento (extensão) do câncer (superficial ou invasivo) e da idade e saúde geral do paciente.
● Tratamento
As opções de tratamento vão depender do grau de evolução da doença. A cirurgia pode ser de três tipos: ressecção transuretral (quando o médico remove o tumor por via uretral), cistotectomia parcial (retirada de uma parte da bexiga) ou cistotectomia radical (remoção completa da bexiga, com a posterior construção de um novo órgão para armazenar a urina). Após a remoção total do tumor, o médico pode administrar a vacina BCG dentro da bexiga para tentar evitar a recorrência da doença.
Outra alternativa é a radioterapia, que pode ser adotada nos tumores mais agressivos como técnica para tentar preservar a bexiga. A quimioterapia também pode ser sistêmica (ingerida na forma de medicamentos ou injetada na veia) ou intravesical (aplicada diretamente na bexiga através de um tubo introduzido pela uretra).
Câncer de boca
O câncer da boca (também conhecido como câncer de lábio e cavidade oral) é um tumor maligno que afeta lábios, estruturas da boca, como gengivas, bochechas, céu da boca, língua (principalmente as bordas) e a região embaixo da língua. É o quarto tumor mais frequente no sexo masculino na região Sudeste. A maioria dos casos é diagnosticada em estágios avançados.
A parte posterior da língua, as amígdalas e o palato fibroso fazem parte da região chamada orofaringe e seus tumores têm comportamento diferente do câncer de cavidade oral.
● Estatísticas
Estimativa de novos casos: 15.100, sendo 10.900 homens e 4.200 mulheres (2022 – INCA);
Número de mortes: 6.192, sendo 4.767 homens e 1.425 mulheres (2020 – Atlas de Mortalidade por Câncer – SIM).
● O que aumenta o risco?
● Tabagismo: Quem fuma cigarro ou utiliza outros produtos derivados do tabaco, como cigarro de palha, de Bali, de cravo ou kreteks, fumo de rolo, tabaco mascado, charutos, cachimbos e narguilé, entre outros, tem risco muito maior de desenvolver câncer de boca e de faringe do que não fumantes. Quanto maior o número de cigarros fumados, maior o risco de câncer.
● Consumo de bebidas alcoólicas.
● Exposição ao sol sem proteção representa risco importante para o câncer de lábios.
● Excesso de gordura corporal aumenta o risco de câncer de boca.
● Exposição a óleo de corte, amianto, poeira de madeira, poeira de couro, poeira de cimento, de cereais, têxtil e couro, amianto, formaldeído, sílica, fuligem de carvão, solventes orgânicos e agrotóxico está associada ao desenvolvimento de câncer de boca. Os trabalhadores da agricultura e criação de animais, indústria têxtil, de couro, metalúrgica, borracha, construção civil, oficina mecânica, fundição, mineração de carvão, assim como profissionais cabeleireiros, carpinteiros, encanadores, instaladores de carpete, moldadores e modeladores de vidro, oleiros, açougueiros, barbeiros, mineiros, canteiros, pintores e mecânicos de automóveis podem apresentar risco aumentado de desenvolvimento da doença.
● Infecção pelo vírus HPV está relacionado a alguns casos de câncer de orofaringe.
● Como prevenir?
● Não fumar
● Evitar o consumo de bebidas alcoólicas
● Manter o peso corporal dento dos limites da normalidade
● Manter boa higiene bucal
● Usar preservativo (camisinha) na prática do sexo oral
● Sinais e sintomas
Os principais sinais que devem ser observados são:
● Lesões (feridas) na cavidade oral ou nos lábios que não cicatrizam por mais de 15 dias, que podem apresentar sangramentos e estejam crescendo.
● Manchas/placas vermelhas ou esbranquiçadas na língua, gengivas, céu da boca ou bochechas
● Nódulos (caroços) no pescoço
● Rouquidão persistente
Nos casos mais avançados observa-se:
● Dificuldade de mastigação e de engolir
● Dificuldade na fala
● Sensação de que há algo preso na garganta
● Dificuldade para movimentar a língua
Fique atento a esses sinais e a mudanças na coloração ou aspecto da sua boca. No caso de anormalidades, procure um profissional de saúde.
● Detecção precoce
O câncer de boca pode ser detectado em fase inicial da doença, o que permite tratamento mais efetivo e cura.
É necessário estar atento a qualquer alteração na boca, desde mudanças na coloração até o surgimento de lesões parecidas com uma afta, que não cicatrizem em até 15 dias. Nesses casos, deve-se procurar logo a unidade de saúde para exame da boca por um dentista ou médico.
Quando uma lesão suspeita é identificada, a biópsia (exame de um fragmento da lesão) deve ser realizada para avaliação. Se confirmado o câncer, o paciente deve ser encaminhado imediatamente para tratamento especializado.
Fumantes e pessoas que consomem bebidas alcóolicas frequentemente têm maior risco de desenvolver câncer de boca e por isso devem estar especialmente atentos a sinais e sintomas suspeitos.
Aproveite as consultas com o dentista para tirar dúvidas e, principalmente, relatar qualquer sinal ou sintoma diferente.
● Diagnóstico
O diagnóstico do câncer de cavidade oral normalmente pode ser feito com o exame clínico (visual), mas a confirmação depende da biópsia. Esse procedimento, na grande maioria das vezes, pode ser feito de forma ambulatorial, com anestesia local, por um profissional treinado. Alguns exames de imagem, como a tomografia computadorizada, também auxiliam no diagnóstico, e, principalmente, ajudam a avaliar a extensão do tumor. O exame clínico associado à biópsia, com o estudo da lesão por tomografia (nos casos indicados) permitem ao cirurgião definir o tratamento adequado. As lesões muito iniciais podem ser avaliadas sem a necessidade de exame de imagem num primeiro momento. O diagnóstico inicial permite tratamento com melhor resultado funcional, visto que tumores diagnosticados em estágios mais avançados vão implicar em tratamentos mais agressivos com maior chance de sequelas.
● Tratamento
Na grande maioria das vezes é cirúrgico, tanto para lesões menores, com cirurgias mais simples, como para tumores maiores. O cirurgião de Cabeça e Pescoço é o profissional que vai avaliar o estágio da doença. Essa avaliação, associada a exames complementares determinará o tratamento mais indicado. A radioterapia e a quimioterapia são indicadas quando a cirurgia não é possível ou quando o tratamento cirúrgico traria sequelas funcionais importantes e complicadas para a reabilitação funcional e a qualidade de vida do paciente.
A cirurgia normalmente consiste na retirada da área afetada pelo tumor associada à remoção dos linfonodos do pescoço e algum tipo de reconstrução quando necessário. Nas lesões mais simples, muitas vezes é necessário apenas a retirada da lesão. Nos casos mais complexos, além do tratamento cirúrgico, é necessária realização de radioterapia para complementar o tratamento e obter melhor resultado curativo. Em todas as etapas do tratamento é importante o aspecto interdisciplinar (com a participação de vários profissionais de saúde) visando a prevenir complicações e sequelas.
Câncer de colo de útero
O câncer do colo do útero, também chamado de câncer cervical, é causado pela infecção persistente por alguns tipos do Papilomavírus Humano – HPV (chamados de tipos oncogênicos).
A infecção genital por esse vírus é muito frequente e na maioria das vezes não causa doença. Em alguns casos, ocorrem alterações celulares que podem evoluir para o câncer. Essas alterações são descobertas facilmente no exame preventivo (conhecido também como Papanicolau), e são curáveis na quase totalidade dos casos. Por isso, é importante a realização periódica do exame preventivo.
Excetuando-se o câncer de pele não melanoma, é o terceiro tumor maligno mais frequente na população feminina (atrás do câncer de mama e do colorretal), e a terceira causa de morte de mulheres por câncer no Brasil.
Atenção: A informação existente neste portal pretende apoiar e não substituir a consulta médica. Procure sempre uma avaliação pessoal no Serviço de Saúde.
● Estatísticas
Estimativas de novos casos: 17.010 (2022 – INCA);
Número de mortes: 6.627 (2020 – Atlas de Mortalidade por Câncer – SIM).
● O que aumenta o risco?
● Início precoce da atividade sexual e múltiplos parceiros.
● Tabagismo (a doença está diretamente relacionada à quantidade de cigarros fumados).
● Uso prolongado de pílulas anticoncepcionais.
● Como prevenir?
A prevenção primária do câncer do colo do útero está relacionada à diminuição do risco de contágio pelo Papilomavírus Humano (HPV). A transmissão da infecção ocorre por via sexual, presumidamente por meio de abrasões (desgaste por atrito ou fricção) microscópicas na mucosa ou na pele da região anogenital. Consequentemente, o uso de preservativos (camisinha masculina ou feminina) durante a relação sexual com penetração protege parcialmente do contágio pelo HPV, que também pode ocorrer pelo contato com a pele da vulva, região perineal, perianal e bolsa escrotal.
Vacinação contra o HPV
O Ministério da Saúde implementou no calendário vacinal, em 2014, a vacina tetravalente contra o HPV para meninas de 9 a 13 anos. A partir de 2017, o Ministério estendeu a vacina para meninas de 9 a 14 anos e meninos de 11 a 14 anos. Essa vacina protege contra os tipos 6, 11, 16 e 18 do HPV. Os dois primeiros causam verrugas genitais e os dois últimos são responsáveis por cerca de 70% dos casos de câncer do colo do útero.
A vacinação e a realização do exame preventivo (Papanicolau) se complementam como ações de prevenção desse tipo de câncer. Mesmo as mulheres vacinadas, quando alcançarem a idade preconizada (a partir dos 25 anos), deverão fazer o exame preventivo periodicamente, pois a vacina não protege contra todos os tipos oncogênicos do HPV. Para mulheres com imunossupressão (diminuição de resposta imunológica), vivendo com HIV/Aids, transplantadas e portadoras de cânceres, a vacina é indicada até 45 anos de idade.
● Sinais e sintomas
O câncer do colo do útero é uma doença de desenvolvimento lento, que pode não apresentar sintomas em fase inicial. Nos casos mais avançados, pode evoluir para sangramento vaginal intermitente (que vai e volta) ou após a relação sexual, secreção vaginal anormal e dor abdominal associada a queixas urinárias ou intestinais.
● Detecção precoce
A detecção precoce do câncer é uma estratégia para encontrar um tumor numa fase inicial e, assim, possibilitar maior chance de tratamento. Ela pode ser feita por meio da investigação com exames clínicos, laboratoriais ou radiológicos, de pessoas com sinais e sintomas sugestivos da doença (diagnóstico precoce), ou com o uso de exames periódicos em pessoas sem sinais ou sintomas (rastreamento) pertencentes a grupos com maior chance de ter a doença.
Existe uma fase pré-clínica (sem sintomas) do câncer do colo do útero, em que a detecção de lesões precursoras (que antecedem o aparecimento da doença) pode ser feita através do exame preventivo (Papanicolaou). Quando diagnosticado na fase inicial, as chances de cura do câncer cervical são de 100%. A doença é silenciosa em seu início e sinais e sintomas como sangramento vaginal, corrimento e dor aparecem em fases mais avançadas da doença.
Exame preventivo
O exame preventivo do câncer do colo do útero (Papanicolau) é a principal estratégia para detectar lesões precursoras e fazer o diagnóstico precoce da doença. O exame pode ser feito em postos ou unidades de saúde da rede pública e sua realização periódica permite reduzir a ocorrência e a mortalidade pela doença.
É um exame simples e rápido, podendo, no máximo, causar um pequeno desconforto. Para garantir um resultado correto, preferencialmente, não se deve ter relações sexuais (mesmo com camisinha) no dia anterior ao exame e evitar o uso de duchas, medicamentos vaginais e anticoncepcionais locais nas 48 horas anteriores à sua realização. É importante também não estar menstruada, porque a presença de sangue pode alterar o resultado. Mulheres grávidas também podem se submeter ao exame, sem prejuízo para sua saúde ou a do bebê.
Como é feito o exame
● Para a coleta do material, é introduzido na vagina um instrumento chamado espéculo (conhecido popularmente como “bico de pato”, devido ao seu formato);
● O profissional de saúde faz a inspeção visual do interior da vagina e do colo do útero;
● O profissional promove a escamação da superfície externa e interna do colo do útero com uma espátula de madeira e uma escovinha;
● As células colhidas são colocadas numa lâmina de vidro para análise em laboratório especializado em citopatologia.
Quem deve fazer e quando fazer o exame preventivo
O exame deve ser oferecido às mulheres ou qualquer pessoa com colo do útero, na faixa etária de 25 a 64 anos e que já tiveram atividade sexual. Isso pode incluir homens trans e pessoas não binárias designadas mulher ao nascer. Devido à longa evolução da doença, o exame pode ser realizado a cada três anos. Para maior segurança do diagnóstico, os dois primeiros exames devem ser anuais. Se os resultados estiverem normais, sua repetição só será necessária após três anos.
O que fazer após o exame?
É preciso retornar ao local onde foi realizado o exame (ambulatório, posto ou centro de saúde) na data marcada para saber o resultado e receber instruções. Tão importante quanto realizar o exame é buscar o resultado e apresentá-lo ao médico.
Resultado
Se o seu exame acusou:
● Negativo para câncer: Se esse for o seu primeiro resultado negativo, você deverá fazer novo exame preventivo daqui a um ano. Se você já tem um resultado negativo no ano anterior, deverá fazer o próximo exame preventivo daqui a três anos;
● Infecção pelo HPV ou lesão de baixo grau: Você deverá repetir o exame daqui a seis meses;
● Lesão de alto grau: O médico decidirá a melhor conduta. Você vai precisar fazer outros exames, como a colposcopia;
● Amostra insatisfatória: A quantidade coletada de material não foi suficiente para fazer o exame. Você deve repetir o exame logo que for possível.
Em todos as situações, é importante seguir as recomendações médicas.
● Diagnóstico
Os seguintes testes podem ser utilizados:
● Exame pélvico e história clínica: exame da vagina, colo do útero, útero, ovário e reto através de avaliação com espéculo, toque vaginal e toque retal.
● Exame Preventivo (Papanicolau)
● Colposcopia – exame que permite visualizar a vagina e o colo de útero com um aparelho chamado colposcópio, capaz de detectar lesões anormais nessas regiões
● Biópsia – se células anormais são detectadas no exame preventivo (Papanicolau), é necessário realizar uma biópsia, com a retirada de pequena amostra de tecido para análise no microscópio.
● Tratamento
O tratamento para cada caso deve ser avaliado e orientado por um médico. Entre os tratamentos para o câncer do colo do útero estão a cirurgia, a quimioterapia e a radioterapia. O tipo de tratamento dependerá do estadiamento (estágio de evolução) da doença, tamanho do tumor e fatores pessoais, como idade da paciente e desejo de ter filhos.
Se confirmada a presença de lesão precursora, ela poderá ser tratada a nível ambulatorial, por meio de uma eletrocirurgia.
Câncer do corpo do útero
O útero é um órgão muscular onde o feto se desenvolve. O câncer do corpo do útero pode se iniciar em diferentes partes do órgão. O tipo mais comum se origina no endométrio (revestimento interno do útero) e é chamado de câncer do endométrio. O sarcoma uterino é uma forma menos comum de câncer uterino que se origina na musculatura e no tecido de sustentação do órgão.
O câncer uterino pode ocorrer em qualquer faixa etária, mas é mais comum em mulheres que já se encontram na menopausa.
Atenção: A informação existente neste portal pretende apoiar e não substituir a consulta médica. Procure sempre uma avaliação pessoal no Serviço de Saúde.
● Estatísticas
Estimativas de novos casos: 7.840 (2022 – INCA);
Número de mortes: 1.944 (2020 – Atlas de Mortalidade por Câncer – SIM).
● O que aumenta o risco?
O risco de desenvolvimento de câncer do corpo do útero aumenta em mulheres com mais de 50 anos. Outros fatores são:
● Predisposição genética
● Excesso de gordura corporal
● Diabetes mellitus
● Dietas com elevada carga glicêmica (Carga glicêmica representa a quantidade e a qualidade dos carboidratos. Assim, uma alimentação rica em produtos processados e ultraprocessados aumenta o risco para esse câncer)
● Hiperplasia (crescimento) endometrial
● Falta de ovulação (deixar de ovular) crônica
● Uso de radiação anterior para tratamento de tumores de ovário
● Uso de estrogênio (hormônio feminino) para reposição hormonal após a entrada na menopausa
● Menarca (primeira menstruação) precoce
● Menopausa (quando a mulher deixa de menstruar) tardia
● Nuliparidade (nunca ter engravidado ou ter tido filhos)
● Síndrome do ovário policístico
● Síndrome de Lynch
● Como prevenir?
Alguns fatores são considerados de proteção para o câncer endometrial, como engravidar, prática de atividade física e manter o peso corporal saudável.
● Sinais e sintomas
O sinal mais comum de câncer de endométrio é o sangramento vaginal fora do período menstrual. Sangramento vaginal anormal inclui:
● Sangramento entre os ciclos menstruais
● Sangramento vaginal mais intenso que o habitual
● Qualquer sangramento vaginal em mulher que já se encontra na menopausa
● Detecção precoce
A detecção precoce do câncer é uma estratégia utilizada para encontrar um tumor numa fase inicial e, assim, possibilitar maior chance de tratamento bem sucedido.
A detecção precoce pode ser feita por meio da investigação com exames clínicos, laboratoriais, endoscópios ou radiológicos, de pessoas com sinais e sintomas sugestivos da doença (diagnóstico precoce), ou de pessoas sem sinais ou sintomas (rastreamento), mas pertencentes a grupos com maior chance de ter a doença.
Não há evidência científica de que o rastreamento do câncer do corpo do útero traga mais benefícios do que riscos e, portanto, até o momento, ele não é recomendado.
Já o diagnóstico precoce desse tipo de câncer possibilita melhores resultados em seu tratamento e deve ser buscado com a investigação de sinais e sintomas como:
● Sangramento vaginal em mulheres após a menopausa
● Dor pélvica
● Cansaço, perda de peso e apetite
Na maior parte das vezes, esses sintomas não são causados por câncer, mas é importante que eles sejam investigados por um médico.
● Diagnóstico
Exames que permitem visualizar o útero e seu interior são utilizados para detectar e diagnosticar o câncer de endométrio. Os seguintes exames e procedimentos auxiliam no diagnóstico:
● História clínica da paciente e exame físico
● Ultrassonografia transvaginal
● Histeroscopia (visualização do interior do útero por meio de uma câmera introduzida pela vagina)
● Biópsia do endométrio (o médico retira uma pequena amostra da camada interna do útero e envia para análise microscópica)
Estágios de câncer de endométrio
Após o diagnóstico de qualquer tipo de câncer, são realizados exames para avaliar se o tumor está restrito ao órgão de origem ou se há disseminação para outros órgãos. Esta etapa chama-se estadiamento de doença. É importante conhecer o estágio da doença para o planejamento adequado do tratamento. A escolha do tratamento, além de depender do estágio da doença, leva em conta a idade e a presença ou não de outros problemas de saúde que a paciente possa apresentar.
Os seguintes exames são utilizados para auxiliar no estadiamento do câncer de endométrio:
● Exame pélvico (com espéculo e toque vaginal)
● Exames de imagem (radiografia, ultrassonografia, tomografia e/ou Ressonância Nuclear Magnética)
● Tratamento
Diferentes tipos de tratamento estão disponíveis para pacientes com câncer de endométrio:
● Cirurgia (remove o câncer por uma operação) – A maioria das mulheres é submetidas à cirurgia para remover útero, ovários e trompas. Esta cirurgia se chama histerectomia. Algumas mulheres não precisarão de tratamento complementar após a cirurgia, mas outras precisarão complementar o tratamento com um ou ambos dos seguintes tratamentos:
● Radioterapia – utiliza radiação em altas doses. A radioterapia pode ser externa (radiação é aplicada fora do corpo) ou interna (radiação é aplicada diretamente dentro da vagina).
● Quimioterapia – tratamento que utiliza drogas para impedir o crescimento e matar as células cancerosas.
Câncer de esôfago
No Brasil, o câncer de esôfago (tubo que liga a garganta ao estômago) é o sexto mais frequente entre os homens e o 15º entre as mulheres, excetuando-se o câncer de pele não melanoma. É o oitavo mais frequente no mundo e a incidência em homens é cerca de duas vezes maior do que em mulheres.
O tipo de câncer de esôfago mais frequente é o carcinoma epidermoide escamoso, responsável por 96% dos casos. Outro tipo, o adenocarcinoma, vem aumentando significativamente.
Atenção: A informação existente neste portal pretende apoiar e não substituir a consulta médica. Procure sempre uma avaliação pessoal com o Serviço de Saúde.
● Estatísticas
Estimativa de novos casos: 10.990, sendo 8.200 homens e 2.790 mulheres (2022 – INCA);
Número de mortes: 8.307, sendo 6.465 homens e 1.840 mulheres (2020 – Atlas de Mortalidade por Câncer – SIM).
● O que aumenta o risco?
● O consumo frequente de bebidas muito quentes como chimarrão, em temperatura de 65ºC ou mais, pode levar ao câncer de esôfago.
● O consumo de bebidas alcoólicas pode causar câncer de esôfago, não havendo níveis seguros de ingestão. É importante destacar que, não só o consumo regular, como também o consumo excessivo e esporádico de qualquer tipo de bebida alcóolica.
● O excesso de gordura corporal favorece o desenvolvimento de câncer de esôfago. A obesidade também facilita o desenvolvimento da doença do refluxo gastroesofagiano (DRGE), importante fator de risco para o desenvolvimento da doença.
● O tabagismo isoladamente é responsável por 25% dos casos de câncer de esôfago. O risco aumenta rapidamente com a quantidade de cigarros consumida. Mesmo as pessoas que já fumaram, mas interromperam, possuem risco aumentado de desenvolver este câncer quando comparadas aos que nunca fumaram.
● Estão associadas à maior incidência desse tumor história pessoal de câncer de cabeça, pescoço ou pulmão.
● Infecção pelo Papilomavírus humano (HPV).
● Tilose (espessamento da pele nas palmas das mãos e na planta dos pés), acalasia (falta de relaxamento do esfíncter entre o esôfago e o estômago), esôfago de Barrett (crescimento anormal de células do tipo colunar para dentro do esôfago), lesões cáusticas (queimaduras) no esôfago e Síndrome de Plummer-Vinson (deficiência de ferro).
● Exposição a poeiras da construção civil, de carvão e de metal, vapores de combustíveis fósseis, óleo mineral, herbicidas, ácido sulfúrico e negro de fumo está associada ao desenvolvimento de câncer de esôfago. Os trabalhadores da construção civil, metalurgia, indústria de couro, eletrônica, mineração e agricultura, engenheiros eletricistas, mecânicos, extratores de petróleo, motoristas de veículos a motor, trabalhadores de lavanderias/lavagem a seco e serviços gerais podem apresentar risco aumentado de desenvolvimento da doença.
● Como prevenir?
● Não fumar e não se expor ao tabagismo passivo. Parar de fumar sempre vale a pena em qualquer momento da vida, mesmo que o fumante já esteja com alguma doença causada pelo tabagismo.
● Evitar o consumo bebidas alcoólicas.
● Manter o peso corporal adequado.
● Identificar e tratar a doença do refluxo gastroesofagiano (DRGE).
● Consumir bebidas quentes como chimarrão em temperaturas inferiores a 60ºC. Para garantir a temperatura adequada para consumo, após o preparo, deve-se esperar em torno de cinco minutos para ingerir a bebida.
● Utilizar camisinha durante a relação sexual.
● Sinais e sintomas
Em sua fase inicial, o câncer de esôfago não apresenta sinais. Porém, com a progressão da doença, podem surgir sintomas tais como dificuldade ou dor ao engolir, dor retroesternal (atrás do osso do meio do peito), dor torácica, sensação de obstrução à passagem do alimento, náuseas, vômitos e perda do apetite.
Na maioria das vezes, a dificuldade de engolir (disfagia) já sinaliza doença em estado avançado. A disfagia progride de alimentos sólidos até pastosos e líquidos. A perda de peso pode chegar a até 10% do peso corporal.
● Detecção precoce
A detecção precoce do câncer é uma estratégia para encontrar um tumor em fase inicial e, assim, possibilitar maior chance de tratamento.
A detecção pode ser feita por meio da investigação com exames clínicos, laboratoriais, endoscópicos ou radiológicos, de pessoas com sinais e sintomas sugestivos da doença (diagnóstico precoce), ou com o uso de exames periódicos em pessoas sem sinais ou sintomas (rastreamento), mas pertencentes a grupos com maior chance de ter a doença.
Não há evidência científica de que o rastreamento do câncer de esôfago traga mais benefícios do que riscos e, portanto, até o momento, ele não é recomendado.
Já o diagnóstico precoce desse tipo de câncer é possível em apenas parte dos casos, pois a maioria só apresenta sinais e sintomas em fases mais avançadas da doença. Os sinais e sintomas mais comuns e que devem ser investigados são:
● Dificuldade em engolir.
● Refluxo.
● Dor epigástrica (parte alta do abdômen).
● Perda de peso.
Na maioria das vezes, esses sintomas não são causados por câncer, mas é importante que eles sejam investigados por um médico, principalmente se não melhorarem em poucos dias.
● Diagnóstico
É feito por meio da endoscopia digestiva, um exame que investiga o interior do tubo digestivo e que permite a realização de biópsias para confirmação do diagnóstico. Quando o tumor é detectado precocemente, as chances de cura aumentam muito.
● Tratamento
De forma geral, o tratamento pode ser feito com cirurgia, radioterapia e quimioterapia, de forma isolada ou combinada, de acordo com o estágio da doença e das condições clínicas do paciente. Casos selecionados de tumores iniciais podem ser tratados por ressecção local durante a endoscopia, sem a necessidade de procedimento cirúrgico formal.
Nos casos onde o objetivo é a cura, os pacientes são inicialmente submetidos a um tratamento combinado com quimioterapia e radioterapia, e posteriormente é feita a cirurgia. Para os tumores muito avançados ou no caso de pacientes muito debilitados, o tratamento tem caráter paliativo (sem finalidade curativa) e é feito por radioterapia combinada ou não à quimioterapia.
No leque de cuidados paliativos também encontram-se disponíveis as dilatações com endoscopia, colocação de próteses autoexpansivas (para impedir o estreitamento do esôfago) e braquiterapia (radioterapia com sementes radioativas).
Câncer de estômago
O câncer de estômago também é chamado de câncer gástrico. O tipo adenocarcinoma é responsável por cerca de 95% dos casos de tumor do estômago.
Outros tipos de tumores, como linfomas e sarcomas, também podem ocorrer no estômago. Os linfomas são diagnosticados em cerca de 3% dos casos. Sarcomas são tumores raros, iniciados nos tecidos que dão origem a músculos, ossos e cartilagens. Um tipo que pode afetar o estômago é o tumor estromal gastrointestinal, mais conhecido como GIST.
O adenocarcinoma de estômago atinge, em sua maioria, homens por volta dos 60-70 anos. Cerca de 65% dos pacientes têm mais de 50 anos.
No Brasil, o câncer de estômago é o quarto tipo mais frequente entre homens e o sexto entre as mulheres.
Atenção: As informações neste portal pretendem apoiar e não substituir a consulta médica. Procure sempre uma avaliação no Serviço de Saúde.
● Estatísticas
Estimativas de novos casos: 21.230, sendo 13.340 homens e 8.140 mulheres (2022 – INCA);
Número de mortes: 13.850, sendo 8.772 homens e 5.078 mulheres (2020 – Atlas de Mortalidade por Câncer – SIM).
● O que aumenta o risco?
● Excesso de peso e obesidade
● Consumo de álcool
● Consumo excessivo de sal, alimentos salgados ou conservados no sal
● Tabagismo
● Ingestão de água proveniente de poços com alta concentração de nitrato
● Doenças pré-existentes, como anemia perniciosa, lesões pré-cancerosas (como gastrite atrófica e metaplasia intestinal) e infecções pela bactéria Helicobacter pylori (H. pylori)
● Combinação de tabagismo com bebidas alcoólicas ou com cirurgia anterior do estômago
● Exposição ocupacional à radiação ionizante, como raios X e gama, em indústrias ou em instituições médicas
● Exposição de trabalhadores rurais a uma série de compostos químicos, em especial agrotóxicos
● Exposição ocupacional, na produção da borracha, a vários compostos químicos, muitos classificados como reconhecidamente cancerígenos, como benzeno, óleos minerais, produtos de alcatrão de hulha, compostos de zinco e uma série de pigmentos
● Ter parentes de primeiro grau com câncer de estômago
● Como prevenir?
Para prevenir o câncer de estômago recomenda-se manter o peso corporal dentro dos limites da normalidade, evitar o consumo de bebidas alcoólicas e de alimentos salgados e preservados em sal.
Também é importante não fumar.
● Sinais e sintomas
Não há sintomas específicos do câncer de estômago. Porém, alguns sinais, como perda de peso e de apetite, fadiga, sensação de estômago cheio, vômitos, náuseas e desconforto abdominal persistente podem indicar tanto uma doença benigna (úlcera, gastrite, etc.) como um tumor de estômago. Durante o exame físico, o paciente com câncer pode sentir dor no momento em que o estômago é palpado.
Sangramentos gástricos são incomuns no câncer de estômago, entretanto, o vômito com sangue ocorre em cerca de 10% a 15% dos casos. Também podem surgir sangue nas fezes, fezes escurecidas, pastosas e com odor muito forte (indicativo de sangue digerido).
Massa palpável na parte superior do abdômen, aumento do tamanho do fígado e presença de íngua na área inferior esquerda do pescoço e nódulos ao redor do umbigo indicam estágio avançado da doença.
● Detecção precoce
A detecção precoce do câncer é uma estratégia para encontrar um tumor em fase inicial e aumentar a chance de tratamento bem sucedido.
A detecção pode ser feita por meio da investigação com exames clínicos, laboratoriais, endoscópicos ou radiológicos em pessoas com sinais e sintomas sugestivos da doença (diagnóstico precoce), ou com exames periódicos em pessoas sem sinais ou sintomas (rastreamento), mas pertencentes a grupos com maior chance de ter a doença.
Não há evidência científica de que o rastreamento do câncer de estômago traga mais benefícios do que riscos e, portanto, até o momento, ele não é recomendado.
Já o diagnóstico precoce desse tipo de câncer possibilita melhores resultados no tratamento e deve ser buscado com a investigação de sinais e sintomas como:
● Massa (tumor) na parte superior do abdômen
● Dor na parte superior do abdômen
● Perda de peso e de apetite
● Refluxo e indigestão
Na maioria das vezes, esses sintomas não são causados por câncer, mas é importante que eles sejam investigados por um médico, principalmente se não melhorarem em alguns dias.
● Diagnóstico
O diagnóstico é feito pela endoscopia digestiva alta. Para realizar esse exame, o paciente recebe sedação e é aplicado anestésico na região da garganta. A seguir, um tubo é introduzido pela boca. A endoscopia digestiva alta permite ao médico visualizar o esôfago e o estômago, além de fazer biópsias (retirada de pequenos fragmentos do tecido). O material da biópsia é enviado a um laboratório para que seja confirmado (ou não) o diagnóstico de tumor maligno e definido qual o tipo de tumor.
Caso o diagnóstico de câncer gástrico seja confirmado, geralmente é necessária a realização de tomografias computadorizadas para avaliar a extensão do tumor. Em alguns casos, quando o câncer parece ser de estágio mais inicial, pode ser solicitada ultrassonografia endoscópica (exame semelhante à endoscopia digestiva alta, em que na ponta do tubo introduzido pela garganta há um aparelho de ultrassom).
● Tratamento
Doença localizada
O câncer de estômago é considerado localizado quando está restrito ao órgão e aos gânglios linfáticos ao redor. Neste caso, o principal tratamento é a cirurgia. Durante o procedimento, o cirurgião primeiramente faz um exame visual do interior da cavidade abdominal, para verificar se não há disseminação do tumor que não foi constatada nos exames pré-operatórios. A decisão de retirar todo o estômago ou apenas parte dele depende de fatores como a localização específica do tumor, a extensão da lesão e o subtipo de câncer. Em algumas situações, como quando o tumor invade a artéria aorta, a cirurgia pode não ser possível.
A realização da quimioterapia, antes e/ou após a cirurgia, em geral, aumenta as chances de cura (exceto nos tumores mais iniciais). Em casos selecionados, também pode ser necessário o tratamento com radioterapia após a cirurgia.
Câncer inoperável ou metastático
Nas situações em que não é possível retirar o tumor com cirurgia ou em que há metástases (câncer espalhado para outros órgãos), o tratamento é paliativo. As metástases do câncer gástrico em geral estão localizadas no peritônio (membrana que recobre os órgãos digestivos e a parede interna da cavidade abdominal), fígado, pulmões, ossos, gânglios linfáticos distantes do estômago, cérebro e glândula adrenal.
O objetivo do tratamento paliativo é aliviar ou evitar sintomas, melhorar a qualidade de vida e prolongar a sobrevida. A escolha do tipo de tratamento paliativo depende dos sintomas presentes, da extensão do tumor e, principalmente, das condições físicas do paciente.
O sangramento tumoral em geral é de pequena quantidade e crônico, mas, em alguns casos, pode ser mais agudo. A avaliação médica define o tratamento necessário para cada paciente, que pode incluir: observação, medicamentos, transfusões sanguíneas, procedimentos endoscópicos ou vasculares (embolização para cessar o sangramento), cirurgia ou radioterapia paliativa.
Outros sintomas frequentes são náuseas, vômitos, caquexia e a obstrução do trânsito intestinal. Em casos mais brandos, modificações de dieta e o uso de medicamentos podem aliviar. Em outras situações, a depender da causa da obstrução e das condições físicas do paciente, a melhora pode ocorrer com quimioterapia, radioterapia, procedimentos endoscópicos ou cirúrgicos. A colocação de um cateter pelo nariz até o estômago para fazer a descompressão gástrica e a drenagem de secreção, ou mesmo a sedação paliativa, podem ser necessários em quadros clínicos mais graves.
A quimioterapia paliativa pode, em alguns casos, prolongar a sobrevida e melhorar a qualidade de vida. É importante que esse tratamento seja feito de forma simultânea ao controle dos sintomas (medidas para controle de dor, sangramento, vômitos, etc.) e do suporte psicossocial ao paciente e familiares.
Linfoma gástrico
O tratamento, que depende do tipo de linfoma e da extensão da doença, pode incluir uma ou mais das seguintes modalidades: tratamento da infecção pela H. pylori; cirurgia; radioterapia; quimioterapia; anticorpo contra linfócitos B.
GIST
O tratamento pode incluir cirurgia e uso de medicamentos via oral.
Câncer de fígado
O câncer de fígado pode ser de dois tipos: primário (que começa no próprio órgão) e secundário ou metastático (tem origem em outro órgão e, com a evolução da doença, atinge também o fígado). O tipo secundário é mais frequentemente decorrente de um tumor maligno no intestino grosso ou no reto.
Dentre os tumores iniciados no fígado, o mais comum é o hepatocarcinoma ou carcinoma hepatocelular. Agressivo, ocorre em mais de 80% dos casos. Existem também o colangiocarcinoma (originado nos dutos biliares do fígado), o angiossarcoma (câncer raro que se origina nos vasos sanguíneos do fígado) e o hepatoblastoma, tumor maligno raro que atinge recém-nascidos e crianças nos primeiros anos de vida.
Atenção: A informação existente neste portal pretende apoiar e não substituir a consulta médica. Procure sempre uma avaliação pessoal com o Serviço de Saúde.
● Estatísticas
Estimativa de novos casos: 10.700, sendo 6.390 em homens e 4.310 em mulheres (2022 – INCA);
Número de mortes: 10.763, sendo 6.093 homens e 4.670 mulheres (2020 – Atlas de Mortalidade por Câncer – SIM).
● O que aumenta o risco?
O tabagismo e a poluição ambiental da fumaça do tabaco influenciam no risco de desenvolvimento do câncer de fígado em geral. Em relação aos tipos específicos, outros fatores de risco são:
Hepatocarcinoma
Cerca de 50% dos pacientes com hepatocarcinoma apresentam cirrose hepática, doença grave associada ao alcoolismo ou à hepatite crônica. O causador predominante da hepatite crônica é a infecção pelos vírus da hepatite B ou C, também relacionados ao desenvolvimento de câncer de fígado.
Em áreas endêmicas, a esquistossomose (doença conhecida por barriga d’água) é considerada fator de risco. Atenção especial deve ser dada à ingestão de grãos e cereais. Quando armazenados em locais inadequados e úmidos, esses alimentos podem ser contaminados pelo fungo aspergillus flavus, que produz a aflatoxina, substância cancerígena.
Outro fator de risco importante é o excesso de gordura corporal. Verifique se seu peso está adequado.
Pessoas que trabalham na assistência e serviços gerais em estabelecimentos de saúde, mecânicos de veículos a motor, agricultores e trabalhadores da indústria de plásticos podem apresentar risco aumentado de desenvolvimento da doença devido à exposição a arsênio, cloreto de vinila, solventes, fumos de solda e bifenil policlorado.
Colangiocarcinoma
O colangiocarcinoma está relacionado com inflamações das vias biliares, principalmente com a clonorquíase – infestação pelo verme clonorchis sinensis, bastante frequente nos países asiáticos e africanos -, entre outros fatores, alguns desconhecidos.
Angiossarcoma
O potencial carcinogênico de substâncias químicas como cloreto de vinil, arsenicais inorgânicos e o solução de dióxido de tório (que podem ser encontradas nos agrotóxicos e no amendoim mal estocado) está associado a este tipo de câncer de fígado.
● Sinais e sintomas
Hepatocarcinoma, colangiocarcinoma ou metástases hepáticas
Os sintomas mais comuns são: dor abdominal, massa abdominal, distensão addominal, perda de peso inexplicada, perda de apetite, mal-estar, icterícia (tonalidade amarelada na pele e nos olhos) e ascite (acúmulo de líquido no abdômen).
● Detecção precoce
A detecção precoce do câncer é uma estratégia para encontrar o tumor numa fase inicial e favorecer o tratamento.
A detecção pode ser feita por meio da investigação com exames clínicos, laboratoriais ou radiológicos, de pessoas com sinais e sintomas sugestivos da doença (diagnóstico precoce), ou com o uso de exames periódicos em pessoas sem sinais ou sintomas (rastreamento), mas pertencentes a grupos com maior risco de ter a doença.
Não há evidência científica de que o rastreamento do câncer de fígado traga mais benefícios do que riscos e, portanto, até o momento, ele não é recomendado.
Já o diagnóstico precoce desse câncer possibilita melhores resultados em seu tratamento e deve ser buscado com a investigação de:
● Massa (tumor) na parte superior do abdômen
● Cansaço, perda de apetite e de peso
● Icterícia (pele e mucosas amarelas)
● Dor no abdômen superior
Na maioria das vezes, esses sintomas não são causados por câncer, mas é importante que sejam logo investigados.
● Diagnóstico
Devido ao curto tempo de evolução do hepatocarcinoma, geralmente o tumor se encontra avançado quando é feito o diagnóstico. O tempo de duplicação do volume de massa é de, em média, quatro meses. Alguns exames vão ajudar o médico a confirmar o diagnóstico:
Tomografia computadorizada
Exame que utiliza Raios X e tecnologia do computador para produzir imagens como se fosse um “corte” do corpo e serve para descobrir e localizar os tumores.
Ressonância Nuclear Magnética (RNM)
Não apresenta grande diferença em relação à tomografia computadorizada no que se refere à capacidade de identificar os tumores hepáticos primários ou metastáticos, mas não utiliza Raios X. Esse exame pode definir um pouco melhor a extensão do tumor nos pacientes com cirrose hepática.
Laparoscopia (investigação direta do interior do abdômen)
Permite visualização direta do órgão e a biópsia (remoção de uma pequena quantidade de tecido para análise laboratorial que vai determinar se o tumor é maligno ou não). É mais eficaz quando associado à ultrassonografia videolaparoscópica.
● Tratamento
A remoção cirúrgica (ressecção) do câncer é o tratamento mais indicado quando o tumor está restrito a uma parte do fígado (tumor primário) e também nos tumores hepáticos metastáticos em que a lesão primária foi ressecada ou é passível de ser ressecada de maneira curativa.
Câncer de intestino
O câncer de intestino abrange os tumores que se iniciam na parte do intestino grosso chamada cólon e no reto (final do intestino, imediatamente antes do ânus) e ânus. Também é conhecido como câncer de cólon e reto ou colorretal.
É tratável e, na maioria dos casos, curável, ao ser detectado precocemente, quando ainda não se espalhou para outros órgãos. Grande parte desses tumores se inicia a partir de pólipos, lesões benignas que podem crescer na parede interna do intestino grosso.
Atenção: As informações neste portal pretendem apoiar e não substituir a consulta médica. Procure sempre uma avaliação no Serviço de Saúde.
● Estatísticas
Estimativa de novos casos: 45.630, sendo 21.970 homens e 23.660 mulheres (2022 – INCA);
Número de mortes: 20.245, sendo 9.889 homens e 10.356 mulheres (2020 – Atlas de Mortalidade por Câncer – SIM).
● O que aumenta o risco?
Os principais fatores relacionados ao maior risco de desenvolver câncer do intestino são: idade igual ou acima de 50 anos, excesso de peso corporal e alimentação não saudável (ou seja, pobre em frutas, vegetais e outros alimentos que contenham fibras). O consumo de carnes processadas (salsicha, mortadela, linguiça, presunto, bacon, blanquet de peru, peito de peru e salame) e a ingestão excessiva de carne vermelha (acima de 500 gramas de carne cozida por semana) também aumentam o risco para este tipo de câncer.
Outros fatores relacionados à maior chance de desenvolvimento da doença são história familiar de câncer de intestino, história pessoal de câncer de intestino, ovário, útero ou mama, além de tabagismo e consumo de bebidas alcoólicas.
Doenças inflamatórias do intestino, como retocolite ulcerativa crônica e doença de Crohn, também aumentam o risco de câncer do intestino, bem como doenças hereditárias, como polipose adenomatosa familiar (FAP) e câncer colorretal hereditário sem polipose (HNPCC). Pacientes com essas doenças devem ter acompanhamento individualizado.
A exposição ocupacional à radiação ionizante, como aos raios X e gama, pode aumentar o risco para câncer de cólon. Assim, profissionais do ramo da radiologia (industrial e médica) devem estar mais atentos.
● Como prevenir?
A manutenção do peso corporal adequado, a prática de atividade física, assim como a alimentação saudável são fundamentais para a prevenção do câncer de intestino. Uma alimentação saudável é composta, principalmente, por alimentos in natura e minimamente processados, como frutas, verduras, legumes, cereais integrais, feijões e outras leguminosas, grãos e sementes.
Além disso deve-se evitar o consumo de carnes processadas (por exemplo salsicha, mortadela, linguiça, presunto, bacon, blanquet de peru, peito de peru, salame) e limitar o consumo de carnes vermelhas até 500 gramas de carne cozida por semana.
Esse padrão de alimentação é rico em fibras e, além de promover o bom funcionamento do intestino, também ajuda no controle do peso corporal. Manter o peso dentro dos limites da normalidade e fazer atividade física, movimentando-se diariamente ou na maior parte da semana, são fatores importantes para a prevenção deste tipo de câncer.
Verifique se seu peso está adequado com uma calculadora de IMC.
Não fumar e não se expor ao tabagismo.
● Sinais e sintomas
Os sintomas mais frequentemente associados ao câncer do intestino são:
● sangue nas fezes;
● alteração do hábito intestinal (diarreia e prisão de ventre alternados);
● dor ou desconforto abdominal;
● fraqueza e anemia;
● perda de peso sem causa aparente;
● alteração na forma das fezes (fezes muito finas e compridas);
● massa (tumoração) abdominal.
Esses sinais e sintomas também estão presentes em problemas como hemorroidas, verminose, úlcera gástrica e outros, e devem ser investigados para seu diagnóstico correto e tratamento especifico.
Na maior parte das vezes esses sintomas não são causados por câncer, mas é importante que eles sejam investigados por um médico, principalmente se não melhorarem em alguns dias.
● Detecção precoce
A detecção precoce do câncer é uma estratégia utilizada para encontrar um tumor numa fase inicial e possibilitar maior chance de tratamento bem sucedido.
A detecção precoce pode ser feita por meio da investigação com exames clínicos, laboratoriais, endoscópicos ou radiológicos, de pessoas com sinais e sintomas sugestivos da doença (diagnóstico precoce) ou de pessoas sem sinais ou sintomas (rastreamento), mas pertencentes a grupos com maior chance de ter a doença.
O rastreamento dos tumores de cólon e reto (colorretal) pode ser realizado através de dois exames principais: pesquisa de sangue oculto nas fezes e endoscopias (colonoscopia ou retossigmoidoscopias).
Os principais sinais e sintomas sugestivos deste câncer são:
● Sangramento nas fezes
● Massa (tumoração) abdominal
● Dor abdominal
● Perda de peso e anemia
● Mudança de hábito intestinal
Na maior parte das vezes esses sintomas não são causados por câncer, mas é importante que eles sejam investigados por um médico, principalmente se não melhorarem em alguns dias.
Além do diagnóstico precoce, a Organização Mundial da Saúde preconiza que os países com condições de garantir a confirmação diagnóstica, referência e tratamento, realizem o rastreamento do câncer de cólon e reto em pessoas acima de 50 anos, por meio do exame de sangue oculto de fezes. Caso o teste seja positivo (constate o sangue oculto), a pessoa deverá fazer uma colonoscopia ou retossigmoidoscopia, que permitirá ao médico visualizar a parte interna do intestino para ver se há câncer ou pólipos que possam vir a se transformar em câncer. Ao se retirar os pólipos, se evita a própria ocorrência do câncer.
● Diagnóstico
O diagnóstico requer biópsia (exame de pequeno pedaço de tecido retirado da lesão suspeita). A retirada da amostra é feita por meio de aparelho introduzido pelo reto (endoscópio).
● Tratamento
O câncer de intestino é uma doença tratável e frequentemente curável. A cirurgia é o tratamento inicial, retirando a parte do intestino afetada e os gânglios linfáticos (pequenas estruturas que fazem parte do sistema de defesa do corpo) dentro do abdome. Outras etapas do tratamento incluem a radioterapia (uso de radiação), associada ou não à quimioterapia (uso de medicamentos), para diminuir a possibilidade de recidiva (retorno) do tumor.
O tratamento depende principalmente do tamanho, localização e extensão do tumor. Quando a doença está espalhada, com metástases para o fígado, pulmão ou outros órgãos, as chances de cura ficam reduzidas.
Após o tratamento, é importante realizar o acompanhamento médico para monitoramento de recidivas ou novos tumores.
Câncer de laringe
A Topografia referente ao câncer de laringe é C32
O câncer de laringe ocorre predominantemente em homens acima de 40 anos e é um dos mais comuns entre os que atingem a região da cabeça e pescoço. Representa cerca de 25% dos tumores malignos que acometem essa área e 1,2% de todas as doenças malignas.
A ocorrência pode se dar em uma das três áreas em que se divide o órgão: supraglote, glote e subglote. Aproximadamente 2/3 dos tumores surgem na corda vocal verdadeira, localizada na glote, e 1/3 acomete a laringe supraglótica (acima das cordas vocais). O tipo histológico mais prevalente, em mais de 90% dos pacientes, é o carcinoma de células escamosas.
Atenção: A informação existente neste portal pretende apoiar e não substituir a consulta médica. Procure sempre uma avaliação pessoal no Serviço de Saúde.
● Estatísticas
Estimativa de novos casos: 7.790, sendo 6.570 em homens e 1.220 em mulheres (2022 – INCA);
Número de mortes: 4.478, sendo 3.896 homens e 582 mulheres (2020 – Atlas de Mortalidade por Câncer – SIM).
● O que aumenta o risco?
● O fumo e o álcool são os principais fatores de risco, sendo que o fumo aumenta em 10 vezes a chance de desenvolver o câncer de laringe.
● Estresse e mau uso da voz também são prejudiciais.
● Excesso de gordura corporal aumenta o risco de câncer de laringe.
● Exposição a óleo de corte, amianto, poeira de madeira, de couro, de cimento, de cereais, têxtil, formaldeído, sílica, fuligem de carvão, solventes orgânicos e agrotóxicos está associada ao desenvolvimento de câncer de laringe. Os trabalhadores da agricultura e criação de animais, indústria têxtil, de couro, metalúrgica, borracha, construção civil, oficina mecânica, fundição, mineração de carvão, assim como cabeleireiros, carpinteiros, encanadores, instaladores de carpete, moldadores e modeladores de vidro, oleiros, açougueiros, barbeiros, mineiros, pintores e mecânicos de automóveis podem apresentar risco aumentado de desenvolvimento da doença.
● Como prevenir?
● Evitar o consumo de bebidas alcólicas e manter o peso corporal adequado. Falar muito alto e sem pausas causa os chamados calos vocais.
● Pacientes com câncer de laringe que continuam a fumar e a beber têm probabilidade de cura reduzida e aumento do risco de aparecimento de um segundo tumor na área de cabeça e pescoço.
● Não fumar e evitar o tabagismo passivo. Parar de fumar sempre traz benefícios à saúde.
● Evitar os fatores de risco é muito importante para prevenir o desenvolvimento da doença.
● Sinais e sintomas
Os sintomas estão diretamente ligados à localização da lesão. Assim, a dor de garganta, principalmente durante a deglutição, sugere tumor supraglótico, e rouquidão indica tumor glótico ou subglótico.
O câncer supraglótico geralmente é acompanhado de outros sinais, como alteração na qualidade da voz, disfagia leve (dificuldade de engolir) e sensação de “caroço” na garganta. Nas lesões avançadas das cordas vocais, além da rouquidão, podem ocorrer dor na garganta, disfagia mais acentuada e dispneia (dificuldade para respirar ou falta de ar).
● Detecção precoce
A detecção precoce do câncer busca encontrar o tumor em fase inicial e, com isso, favorecer o tratamento.
A detecção pode ser feita por meio da investigação com exames clínicos, laboratoriais ou radiológicos, de pessoas com sinais e sintomas sugestivos da doença (diagnóstico precoce), ou com exames periódicos em pessoas sem sinais ou sintomas (rastreamento), mas pertencentes a grupos com maior chance de ter a doença.
Não há evidência científica de que o rastreamento do câncer de laringe traga mais benefícios do que riscos e, portanto, ele não é atualmente recomendado.
Já o diagnóstico precoce desse tipo de câncer melhor resultado do tratamento e deve ser buscado com a investigação dos seguintes sinais e sintomas:
● dor de garganta
● rouquidão
● alteração na qualidade da voz
● dificuldade de engolir
● sensação de “caroço” na garganta
● nódulo (caroço) no pescoço
Na maioria das vezes, esses sintomas não são causados por câncer, mas é importante que eles sejam investigados por um médico, principalmente se não melhorarem em alguns dias.
● Diagnóstico
O diagnóstico do câncer da laringe se dá por meio da laringoscopia, exame que pode ser feito no consultório. Durante sua realização, é possível a coleta de fragmentos do tumor para exame histopatológico (do tecido). A biópsia é obrigatória antes de qualquer planejamento terapêutico, pois a laringe pode abrigar tipos diversos de lesões benignas que aparentam malignidade. A biópsia pode ser feita sob anestesia local, com uso de endoscópios (tubos com câmeras em uma das extremidades) flexíveis ou rígidos, ou sob anestesia geral pela laringoscopia direta, caso não seja indicado o procedimento sob anestesia local. Incluem-se nesses casos pacientes com lesões mais complexas e que tenham outras condições clínicas que dificultem o procedimento. O estadiamento (evolução) em que se encontra o tumor e suas características determinam a escolha do melhor tratamento do ponto de vista oncológico e funcional.
● Tratamento
De acordo com a localização e a extensão do câncer, ele pode ser tratado com cirurgia e/ou radioterapia e com quimioterapia associada à radioterapia. Quanto mais precocemente for feito o diagnóstico, maior a possibilidade de o tratamento evitar deformidades físicas e problemas psicossociais, já que a terapêutica dos cânceres da laringe pode afetar respiração, fala e deglutição. A laringectomia total (retirada da laringe) implica na perda da voz fisiológica e em traqueostomia definitiva (abertura de um orifício artificial na traqueia, abaixo da laringe). Como a preservação da voz é importante na qualidade de vida do paciente, algumas vezes a radioterapia pode ser empregada primeiro, deixando a cirurgia para o resgate, quando a radioterapia não for suficiente para controlar o tumor.
A associação de quimioterapia e radioterapia é utilizada em protocolos de preservação de órgãos, criados para tumores mais avançados, que devem ser selecionados adequadamente. Os resultados na preservação da laringe têm sido positivos. Da mesma forma, novas técnicas cirúrgicas foram desenvolvidas permitindo a preservação da função da laringe, mesmo em tumores moderadamente avançados (laringectomia parcial e subtotal).
Vale ressaltar que mesmo em pacientes submetidos à laringectomia total é possível a reabilitação da voz com o uso de próteses fonatórias tráqueo-esofageanas, com bons resultados funcionais e de qualidade de vida.
Leucemia
As topografias referentes às leucemias são C90-95.
A leucemia é uma doença maligna dos glóbulos brancos, geralmente, de origem desconhecida. Tem como principal característica o acúmulo de células doentes na medula óssea, que substituem as células sanguíneas normais.
A medula óssea é o local de fabricação das células sanguíneas e ocupa a cavidade dos ossos, sendo popularmente conhecida por tutano. Nela são encontradas as células que dão origem aos glóbulos brancos (leucócitos), aos glóbulos vermelhos (hemácias ou eritrócitos) e às plaquetas.
Na leucemia, uma célula sanguínea que ainda não atingiu a maturidade sofre uma mutação genética que a transforma em uma célula cancerosa. Essa célula anormal não funciona de forma adequada, multiplica-se mais rápido e morre menos do que as células normais. Dessa forma, as células sanguíneas saudáveis da medula óssea vão sendo substituídas por células anormais cancerosas.
Existem mais de 12 tipos de leucemia, sendo que os quatro primários são leucemia mieloide aguda (LMA), leucemia mieloide crônica (LMC), leucemia linfocítica aguda (LLA) e leucemia linfocítica crônica (CLL).
Atenção: A informação existente neste portal pretende apoiar e não substituir a consulta médica. Procure sempre uma avaliação pessoal com o Serviço de Saúde.
● Estatísticas
Estimativas de novos casos: 11.540, sendo 6.250 homens e 5.290 mulheres (2022 – INCA);
Número de mortes: 6.738, sendo 3.703 homens e 3.035 mulheres (2020 – Atlas de Mortalidade por Câncer – SIM).
● O que aumenta o risco?
Muitos estudos examinaram o papel dos fatores de risco em leucemia mieloide aguda e Leucemia linfocítica aguda. A radiação ionizante e o benzeno são os fatores ambientais que até agora foram comprovadamente associados à leucemia aguda. Há outros fatores ambientais menos ligados à leucemia aguda.
As causas da leucemia ainda não estão definidas, mas, suspeita-se da associação entre determinados fatores com o risco aumentado de desenvolver alguns tipos específicos da doença:
● Tabagismo: leucemia mieloide aguda.
● Benzeno (encontrado na gasolina e largamente usado na indústria química): leucemia mieloide aguda e crônica, leucemia linfoide aguda.
● Radiação ionizante (raios X e gama) proveniente de procedimentos médicos (radioterapia). O grau de risco depende da idade, da dose de radiação e da exposição: leucemia mieloide aguda e crônica e leucemia linfoide aguda;
● Quimioterapia (algumas classes de medicamentos usados no tratamento do câncer e doenças auto-imunes): leucemia mieloide aguda e leucemia linfoide aguda;
● Formaldeído: exposição ocupacional em indústrias (química, têxtil, entre outras), área biomédica/saúde (hospitais e laboratórios: antisséptico, desinfetante, fixador histológico e solvente), além do uso não autorizado pela Anvisa desta substância em alguns salões de beleza (procedimento de alisamento capilar);
● Produção de borracha: leucemias;
● Síndrome de Down e outras doenças hereditárias: leucemia mieloide aguda;
● Síndrome mielodisplásica e outras desordens sanguíneas: leucemia mieloide aguda;
● História familiar: Leucemia mieloide aguda e leucemia linfoide crônica.
● Idade: quanto maior a idade maior o risco de desenvolver leucemia. Exceto a leucemia linfoide aguda, que é mais comum em crianças. Todas as outras formas são mais comuns em idosos.
● Exposição a agrotóxicos, solventes, diesel, poeiras, infecção por vírus de hepatite B e C: leucemias
● Como prevenir?
Na maior parte das vezes, os pacientes que desenvolvem leucemia não apresentam nenhum fator de risco conhecido que possa ser modificado. Por isso, a maioria dos casos de leucemia não podem ser evitados.
No entanto, o tabagismo se correlaciona com aumento do risco de Leucemia Mieloide Aguda. Esse é um fator de risco modificável, relacionado a diversos outros tipos de câncer (pulmão, boca, bexiga) e outras doenças graves também, como infarto do miocárdio e acidente vascular cerebral.
Parar de fumar sempre vale a pena em qualquer momento da vida, mesmo que o fumante já esteja com alguma doença causada pelo cigarro, tais como câncer, enfisema ou derrame. A qualidade de vida melhora muito ao parar de fumar e os riscos de adoecer diminuem.
Os raros casos de leucemia secundária ao tratamento de outros cânceres, em decorrência do uso de certos agentes quimioterápicos e/ou de radioterapia, dificilmente poderiam ser evitados, pois o tratamento de uma doença potencialmente fatal é prioritário. Mas em diversos tipos de câncer estão sendo estudadas novas alternativas de tratamentos que não envolvem o risco de desenvolvimento futuro de leucemias secundárias. Informe-se no Serviço de Saúde.
● Tipos e subtipos
As leucemias podem ser agrupadas com base na velocidade em que a doença evolui e torna-se grave. Sob esse aspecto, a doença pode ser do tipo crônica (que geralmente agrava-se lentamente) ou aguda (que costuma piorar de maneira rápida):
● Crônica: no início da doença, as células leucêmicas ainda conseguem fazer algum trabalho dos glóbulos brancos normais. Médicos geralmente descobrem a doença durante exame de sangue de rotina. Lentamente, a leucemia crônica se agrava. À medida que o número de células leucêmicas aumenta, aparecem inchaço nos linfonodos (ínguas) ou infecções. Quando surgem, os sintomas são brandos, agravando-se gradualmente.
● Aguda: as células leucêmicas não podem fazer nenhum trabalho das células sanguíneas normais. O número de células leucêmicas cresce de maneira rápida e a doença agrava-se num curto intervalo de tempo.
As leucemias também podem ser agrupadas baseando-se nos tipos de glóbulos brancos que elas afetam: linfoides ou mieloides. As que afetam as células linfoides são chamadas de linfoide, linfocítica ou linfoblástica. A leucemia que afeta as células mieloides são chamadas mieloide ou mieloblástica.
Combinando as duas classificações, existem quatro tipos mais comuns de leucemia:
● Leucemia linfoide crônica: afeta células linfoides e se desenvolve de forma lenta. A maioria das pessoas diagnosticadas com esse tipo da doença tem mais de 55 anos. Raramente afeta crianças.
● Leucemia mieloide crônica: afeta células mieloides e se desenvolve vagarosamente, a princípio. Acomete principalmente adultos.
● Leucemia linfoide aguda: afeta células linfoides e agrava-se de maneira rápida. É o tipo mais comum em crianças pequenas, mas também ocorre em adultos.
● Leucemia mieloide aguda: afeta as células mieloides e avança rapidamente. Ocorre tanto em adultos como em crianças, mas a incidência aumenta com o aumento da idade.
● Sinais e sintomas
Os principais sintomas decorrem do acúmulo de células defeituosas na medula óssea, prejudicando ou impedindo a produção das células sanguíneas normais. A diminuição dos glóbulos vermelhos ocasiona anemia, cujos sintomas incluem: fadiga, falta de ar, palpitação, dor de cabeça, entre outros. A redução dos glóbulos brancos provoca baixa da imunidade, deixando o organismo mais sujeito a infecções muitas vezes graves ou recorrentes. A diminuição das plaquetas ocasiona sangramentos, sendo os mais comuns das gengivas e pelo nariz e manchas roxas (equimoses) e/ou pontos roxos (petéquias) na pele.
O paciente pode apresentar gânglios linfáticos inchados, mas sem dor, principalmente na região do pescoço e das axilas; febre ou suores noturnos; perda de peso sem motivo aparente; desconforto abdominal (provocado pelo inchaço do baço ou fígado); dores nos ossos e nas articulações. Caso a doença afete o Sistema Nervoso Central (SNC), podem surgir dores de cabeça, náuseas, vômitos, visão dupla e desorientação.
Depois de instalada, a doença progride rapidamente, exigindo que o tratamento seja iniciado logo após o diagnóstico e a classificação da leucemia.
● Detecção precoce
A detecção precoce do câncer é uma estratégia para encontrar um tumor em fase inicial e possibilitar maior chance de tratamento.
A detecção pode ser feita por meio da investigação com exames clínicos, laboratoriais ou radiológicos, de pessoas com sinais e sintomas sugestivos da doença (diagnóstico precoce), ou com o uso de exames periódicos em pessoas sem sinais ou sintomas (rastreamento), mas pertencentes a grupos com maior chance de ter a doença.
Não há evidência científica de que o rastreamento das leucemias traga mais benefícios do que riscos e, portanto, até o momento, ele não é recomendado.
Já o diagnóstico precoce desse tipo de câncer possibilita melhores resultados em seu tratamento e deve ser buscado com a investigação de sinais e sintomas como:
● Palidez, cansaço e febre.
● Aumento de gânglios.
● Infecções persistentes ou recorrentes.
● Hematomas, petéquias e sangramentos inexplicados.
● Aumento do baço e do fígado.
Na maior parte das vezes esses sintomas não são causados por câncer, mas é importante que sejam investigados por um médico.
● Diagnóstico
Diante da suspeita de um quadro de leucemia, o paciente deverá realizar exames de sangue e deverá ser referenciado para um hematologista, para avaliação médica específica.
O principal exame de sangue para confirmação da suspeita de leucemia é o hemograma. Em caso positivo, o hemograma estará alterado, mostrando na maioria das vezes um aumento do número de leucócitos (na minoria das vezes o número estará diminuído), associado ou não à diminuição das hemácias e plaquetas. Outras análises laboratoriais devem ser realizadas, como exames de bioquímica e da coagulação, e poderão estar alteradas.
A confirmação diagnóstica é feita com o exame da medula óssea (mielograma). Nesse exame, retira-se uma pequena quantidade de sangue, proveniente do material esponjoso de dentro do osso, para análise citológica (avaliação da forma das células), citogenética (avaliação dos cromossomos das células), molecular (avaliação de mutações genéticas) e imunofenotípica (avaliação do fenótipo das células).
Algumas vezes pode ser necessária a realização da biópsia da medula óssea. Nesse caso, um pequeno pedaço do osso da bacia é enviado para análise por um patologista.
● Tratamento
Tem o objetivo de destruir as células leucêmicas para que a medula óssea volte a produzir células normais.
Nas leucemias agudas, o processo de tratamento envolve quimioterapia (combinações de quimioterápicos), controle das complicações infecciosas e hemorrágicas e prevenção ou combate da doença no Sistema Nervoso Central (cérebro e medula espinhal). Para alguns casos, é indicado o transplante de medula óssea.
O tratamento é feito em etapas. A primeira tem a finalidade de obter a remissão completa, ou seja, um estado de aparente normalidade após a poliquimioterapia. Esse resultado é alcançado em torno de um mês após o início do tratamento (fase de indução de remissão), quando os exames (de sangue e da medula óssea) não mais evidenciam células anormais.
Entretanto, pesquisas comprovam que ainda restam no organismo muitas células leucêmicas (doença residual), o que obriga a continuação do tratamento para não haver recaída. Nas etapas seguintes, o tratamento varia de acordo com o tipo de célula afetada pela leucemia. Nas linfoides, pode durar mais de dois anos, e nas mieloides, menos de um ano, exceto nos casos de Leucemia promielocítica aguda, que também dura mais de 2 anos.
Na leucemia Linfoblástica Aguda (LLA), o tratamento é composto de três fases: Indução de remissão, consolidação (tratamento intensivo com quimioterápicos não empregadas anteriormente); e manutenção (o tratamento é mais brando e contínuo por vários meses). Durante todo o tratamento, pode ser necessária a internação do paciente por infecção decorrente da queda dos glóbulos brancos normais e por outras complicações do próprio tratamento.
Na Leucemia Mieloide Aguda (LMA), a etapa de manutenção só é necessária para os casos de Leucemia promielocítica aguda – subtipo especial de LMA, muito relacionado com hemorragias graves no diagnóstico. Nesses casos, existe uma mutação genética específica que pode ser detectada nos exames da medula óssea e o tratamento com uma combinação de quimioterapia com um comprimido oral (tretinoina) possibilita taxas de cura bastante elevadas.
O tratamento da Leucemia Mieloide Crônica (LMC) não é feito com quimioterapia. Essa leucemia decorre do surgimento de um gene específico (gene BCR-ABL) capaz de aumentar a multiplicação celular através de uma proteína tirosina quinase. O tratamento é feito com um medicamento oral da classe dos inibidores de tirosina quinase, que inibe especificamente essa proteína anormal, que é a causa da LMC. É um tratamento considerado “alvo específico”, porque o medicamento inibe a multiplicação das células cancerosas, mas não das células normais do organismo. Alguns casos de resistência ou falha ao tratamento inicial podem necessitar de quimioterapia e transplante de medula óssea.
Na leucemia Linfocítica Crônica (LLC) agentes quimioterápicos, imunológicos (anticorpos monoclonais) e agentes orais podem ser utilizados no tratamento. A escolha dependerá de aspectos clínicos do paciente (como idade, presença de outras doenças, capacidade de tolerar quimioterapia) e da doença.
Linfoma de Hodgkin
Linfoma ou Doença de Hodgkin é um tipo de câncer que se origina no sistema linfático, conjunto composto por órgãos (linfonodos ou gânglios) e tecidos que produzem as células responsáveis pela imunidade e vasos que conduzem essas células através do corpo.
O linfoma de Hodgkin tem a característica de se espalhar de forma ordenada, de um grupo de linfonodos para outro grupo, por meio dos vasos linfáticos. A doença surge quando um linfócito (célula de defesa do corpo), mais frequentemente um do tipo B, se transforma em uma célula maligna, capaz de multiplicar-se descontroladamente e disseminar-se. A célula maligna começa a produzir, nos linfonodos, cópias idênticas, também chamadas de clones. Com o passar do tempo, essas células malignas podem se disseminar para tecidos próximos, e, se não tratadas, podem atingir outras partes do corpo. A doença origina-se com maior frequência na região do pescoço e na região do tórax denominada mediastino.
A doença pode ocorrer em qualquer faixa etária; porém é mais comum entre adolescentes e adultos jovens (15 a 29 anos), adultos (30 a 39 anos) e idosos (75 anos ou mais). Os homens têm maior propensão a desenvolver o linfoma de Hodgkin do que as mulheres.
A incidência de casos novos permaneceu estável nas últimas cinco décadas, enquanto a mortalidade foi reduzida em mais de 60% desde o início dos anos 1970 devido aos avanços no tratamento. A maioria dos pacientes com linfoma de Hodgkin pode ser curada com o tratamento disponível atualmente.
Atenção: A informação existente neste portal pretende apoiar e não substituir a consulta médica. Procure um profissional de saúde.
● Estatísticas
Estimativa de novos casos: 3.080, sendo 1.500 homens e 1.580 mulheres (2022 – INCA);
Número de mortes: 455, sendo 256 homens e 199 mulheres (2020 – Atlas de Mortalidade por Câncer – SIM).
● O que aumenta o risco?
● Pessoas com sistema imune comprometido, como portadores do vírus HIV e pacientes que fazem uso de drogas imunossupressoras (indicada para evitar rejeição após a realização de transplantes).
● Apesar de ser um fato muito raro, membros de famílias nas quais uma ou mais pessoas tiveram o diagnóstico da doença têm risco aumentado de desenvolvê-la.
● Como prevenir?
Não há uma forma efetiva de prevenção para o linfoma de Hodgkin.
● Sinais e sintomas
O linfoma de Hodgkin pode surgir em qualquer parte do corpo, e os sintomas dependem da sua localização. Caso se desenvolva em linfonodos superficiais do pescoço, axilas e virilha, formam-se ínguas (linfonodos inchados) indolores nesses locais. Se a doença ocorre na região do tórax podem surgir tosse, falta de ar e dor torácica. Quando se apresenta na pelve ou no abdômen, os sintomas são desconforto e distensão abdominal. Outros sinais de alerta são febre, cansaço, suor noturno, perda de peso sem motivo aparente e coceira no corpo.
● Detecção precoce
A detecção precoce do câncer é uma estratégia para encontrar o tumor numa fase inicial e possibilitar maior chance de tratamento.
A detecção pode ser feita por meio da investigação com exames clínicos, laboratoriais ou radiológicos, de pessoas com sinais e sintomas sugestivos da doença (diagnóstico precoce), ou com a aplicação de exames periódicos em pessoas sem sinais ou sintomas (rastreamento) mas pertencentes a grupos com maior chance de ter a doença.
Não há evidência científica de que o rastreamento do linfoma de Hodgkin traga mais benefícios do que riscos e, portanto, até o momento, ele não é recomendado.
Já o diagnóstico precoce desse tipo de câncer possibilita melhores resultados em seu tratamento e deve ser buscado com a investigação de sinais e sintomas como:
● Aparecimento de um ou mais caroços (ínguas) sob a pele, geralmente indolor, principalmente no pescoço, virilha ou axilas
● Febre e suores noturnos
● Cansaço e perda de peso sem motivo aparente
● Coceira na pele
Na maioria das vezes, esses sintomas não são causados por câncer, mas é importante que eles sejam investigados por um médico, principalmente se não melhorarem em poucos dias.
● Diagnóstico
O diagnóstico do linfoma de Hodgkin é obtido por meio de biópsia da região afetada. A biópsia consiste na retirada de uma pequena parte ou de todo o linfonodo, que posteriormente é enviado para exame patológico. Atualmente, o linfoma de Hodgkin é classificado em dois subgrupos de acordo com a Organização Mundial de Saúde (OMS): linfoma de Hodgkin clássico, que se subdivide em quatro subtipos (esclerose nodular, celularidade mista, depleção linfocitária e rico em linfócitos), e linfoma de Hodgkin predomínio linfocitário nodular.
● Tratamento
O linfoma de Hodgkin, na maioria dos casos, é uma doença curável quando tratado adequadamente. O tratamento clássico é a poliquimioterapia, quimioterapia com múltiplas drogas, com ou sem radioterapia associada. No momento do diagnóstico, dependendo do estádio da doença, pode-se estimar o prognóstico do paciente com o tratamento. O esquema ou protocolo de quimioterapia utilizado de rotina no INCA é denominado ABVD. Esta sigla identifica as iniciais das medicações utilizadas no tratamento: A de “Adriamicina”, B de “Bleomicina, V de “Vimblastina” e D de “Dacarbazina”. A quantidade de ciclos de quimioterapia dependerá da avaliação do estádio inicial do tumor. Os pacientes podem ser classificados como portadores de doença localizada ou doença avançada.
Para os pacientes que sofrem recaídas, ou seja, retorno da doença, ou que não respondem ao tratamento inicial, as alternativas vão depender da forma inicial de tratamento. As opções empregadas usualmente, e com indicações relativamente precisas, são a poliquimioterapia e o transplante de medula óssea.
Os pacientes devem ser seguidos continuamente após o tratamento, com consultas periódicas, cujos intervalos podem ir aumentando progressivamente.
Linfoma não Hodgkin
O linfoma não Hodgkin (LNH) é um tipo de câncer que tem origem nas células do sistema linfático e que se espalha de maneira não ordenada. Existem mais de 20 tipos diferentes de linfoma não-Hodgkin.
O sistema linfático faz parte do sistema imunológico, que ajuda o corpo a combater doenças. Como o tecido linfático é encontrado em todo o corpo, o linfoma pode começar em qualquer lugar. Pode ocorrer em crianças, adolescentes e adultos. De modo geral, o LNH torna-se mais comum à medida que as pessoas envelhecem.
Por razões ainda desconhecidas, o número de casos duplicou nos últimos 25 anos, principalmente entre pessoas com mais de 60 anos.
Entre os linfomas, é o tipo mais incidente na infância. Os homens são mais predispostos do que as mulheres.
Atenção: A informação existente neste portal pretende apoiar e não substituir a consulta médica. Procure sempre uma avaliação pessoal com o Serviço de Saúde.
● Estatísticas
Estimativa de novos casos: 12.040, sendo 6.420 homens e 5.620 mulheres (2022 – INCA);
Número de mortes: 4.357, sendo 2.422 homens e 1.933 mulheres (2020 – Atlas de Mortalidade por Câncer – SIM).
● O que aumenta o risco?
● Sistema imune comprometido: pessoas com deficiência de imunidade, em consequência de doenças genéticas hereditárias, uso de drogas imunossupressoras (usadas em casos de transplantes, por exemplo) e portadoras de infecção pelo HIV têm maior risco de desenvolver linfomas.
● Portadores dos vírus Epstein-Barr e HTLV1 e da bactéria Helicobacter pylori (que causa úlceras gástricas) têm risco aumentado para alguns tipos de linfoma;
● Algumas substâncias químicas estão associadas à ocorrência da doença, como agrotóxicos, aminas aromáticas, benzidina, benzeno, bifenil policlorado, tetracloreto de carbono, solventes orgânicos, radiação ionizante e ultravioleta, tetracloreto de carbono, entre outras. Os trabalhadores do setor de transporte rodoviário e ferroviário, operadores de rádio e telégrafo, trabalhadores em laboratórios fotográficos, galvanizadores, agricultores, trabalhadores da indústria do couro e calçados, borracha e plástico, cerâmica e porcelana, laticínios, madeira, têxtil, petroquímica, usinas elétricas e lavagem a seco são os mais expostos a fatores de risco de desenvolvimento de linfoma não-Hodgkin.
● Exposição a altas doses de radiação.
● Resultados de novos estudos, como o Health Agricultury Health, têm demonstrado que trabalhadores rurais representam grupo de maior risco para linfoma não Hodgkin possivelmente devido a exposição a múltiplos agentes (agrotóxicos, solventes, diesel, poeiras, dentre outros).
● Como prevenir?
Assim como em outras formas de câncer, dietas ricas em verduras e frutas podem ter efeito protetor contra o linfoma não-Hodgkin.
A melhor forma para prevenção desse câncer, no que diz respeito às exposições químicas potencialmente carcinogênicas é a eliminação desses fatores dos ambientes de trabalho, por meio da substituição por produtos menos nocivos ou de menor risco. Na impossibilidade, redução gradativa e contínua das mesmas substâncias, incorporação de novas tecnologias; monitoramento ambiental cuidadoso e redução da jornada de trabalho.
● Sinais e sintomas
● Aumento dos linfonodos (gânglios) do pescoço, axilas e/ou virilha;
● Suor noturno excessivo
● Febre;
● Coceira na pele;
● Perda de peso maior que 10% sem causa aparente.
● Detecção precoce
A detecção precoce do câncer é uma estratégia para encontrar um tumor numa fase inicial e, assim, possibilitar maior chance de tratamento.
A detecção pode ser feita por meio da investigação com exames clínicos, laboratoriais ou radiológicos, de pessoas com sinais e sintomas sugestivos da doença (diagnóstico precoce), ou com o uso de exames periódicos em pessoas sem sinais ou sintomas (rastreamento), mas pertencentes a grupos com maior chance de ter a doença.
Não há evidência científica de que o rastreamento do Linfoma não-Hodgkin traga mais benefícios do que riscos e, portanto, até o momento, ele não é recomendado.
Já o diagnóstico precoce desse tipo de câncer possibilita melhores resultados em seu tratamento e deve ser buscado com a investigação de sinais e sintomas como:
● Aparecimento de um ou mais caroços (gânglios linfáticos) sob a pele, geralmente indolor, principalmente em pescoço, virilha ou axila
● Febre e suores noturnos
● Cansaço e perda de peso sem motivo aparente
Na maioria das vezes, esses sintomas não são causados por câncer, mas é necessário investigá-los, principalmente se não melhorarem em poucos dias.
● Diagnóstico
São necessários vários tipos de exames para o diagnóstico adequado do linfoma não-Hodgkin. Esses exames permitem determinar o tipo exato de linfoma e esclarecer outras características, cujas informações são úteis para decidira forma mais eficaz de tratamento.
Entre os exames indicados, estão a biópsia (retirada de pequena porção de tecido, em geral dos gânglios linfáticos, para análise em laboratório de anatomia patológica), punção lombar, tomografia computadorizada e ressonância magnética.
Após a confirmação do diagnóstico, a doença é classificada de acordo com o tipo de linfoma (indolente, ou seja, de crescimento relativamente lento; ou agressivo, de alto grau e desenvolvimento rápido) e o estágio em que se encontra. Os linfomas indolentes correspondem a aproximadamente 40%, e os agressivos, aos 60% restantes.
Há vários tipos de biópsia, incluindo os seguintes:
● Biópsia excisional ou incisional – através de uma incisão na pele, retira-se o linfonodo por inteiro (excisional) ou uma pequena parte do tecido acometido (incisional). É considerada o padrão de qualidade para o diagnóstico dos linfomas;
● Punção aspirativa por agulha fina – retira-se pequena porção de tecido por aspiração por meio de agulha;
● Biópsia e aspiração de medula óssea – retira-se pequena amostra da medula óssea (biópsia) ou do sangue da medula óssea (aspiração) por meio de uma agulha. Esse exame é necessário para definir se a doença estende-se também à medula óssea, informação importante para a decisão do tratamento a ser empregado;
● Punção lombar – retira-se pequena porção do líquido cerebroespinhal (líquor), que banha o cérebro e a medula espinhal (não confundir com medula óssea). Esse procedimento determina se o sistema nervoso central foi atingido.
● Tratamento
A maioria dos linfomas é tratada com quimioterapia, associação de imunoterapia e quimioterapia, ou radioterapia. A quimioterapia consiste na combinação de duas ou mais drogas, administradas por via oral ou intravenosa. A imunoterapia refere-se ao uso de medicamentos que têm um alvo específico para um componente que há nas células do linfoma (ex: anticorpo anti CD20 – um antígeno que existe na parede das células de alguns linfomas). A radioterapia é uma forma de radiação usada, em geral, para erradicar ou reduzir a carga tumoral em locais específicos, para aliviar sintomas ou também para reforçar o tratamento quimioterápico, diminuindo as chances de volta da doença em localizações mais propensas à recaída.
No caso dos linfomas indolentes, as opções de tratamento variam desde apenas observação clínica, até tratamentos bastante intensivos, dependendo da indicação médica.
Para linfomas com maior risco de invasão do Sistema Nervoso Central – SNC (cérebro e medula espinhal), faz-se terapia preventiva (injeção de drogas quimioterápicas diretamente no líquido cérebro-espinhal, e/ou radioterapia que envolva cérebro e medula espinhal). Nos pacientes já com o SNC envolvido, ou que desenvolvem esta complicação durante o tratamento, são realizados esses mesmos tratamentos.
A estratégia de tratamento dependerá do tipo específico de linfoma não-Hodgkin.
Câncer de mama
O câncer de mama é uma doença causada pela multiplicação desordenada de células anormais da mama, que forma um tumor com potencial de invadir outros órgãos.
Há vários tipos de câncer de mama. Alguns têm desenvolvimento rápido, enquanto outros crescem lentamente. A maioria dos casos, quando tratados adequadamente e em tempo oportuno, apresentam bom prognóstico.
O câncer de mama também acomete homens, porém é raro, representando apenas 1% do total de casos da doença.
O Sistema Único de Saúde (SUS) oferece tratamento para o câncer de mama em Unidades Hospitalares especializadas.
Atenção: A informação existente neste portal pretende apoiar e não substituir a consulta médica. Procure sempre uma avaliação pessoal no Serviço de Saúde. Acesse outras informações na seção Controle do Câncer de Mama.
● Estatísticas
Estimativa de novos casos: 73.610 (2022 – INCA);
Número de mortes: 18.032, sendo 207 homens e 17.825 mulheres (2020 – Atlas de Mortalidade por Câncer – SIM).
● O que aumenta o risco?
O câncer de mama não tem somente uma causa. A idade é um dos mais importantes fatores de risco para a doença (cerca de quatro em cada cinco casos ocorrem após os 50 anos).
Outros fatores que aumentam o risco da doença são:
| FATORES AMBIENTAIS E COMPORTAMENTAIS | FATORES DA HISTÓRIA REPRODUTIVA E HORMONAL | FATORES GENÉTICOS E HEREDITÁRIOS ** |
| Obesidade e sobrepeso | Primeira menstruação antes de 12 anos | História familiar de câncer de ovário |
| Inatividade física * | Não ter tido filhos | Casos de câncer de mama na família, principalmente antes dos 50 anos |
| Consumo de bebida alcoólica | Primeira gravidez após os 30 anos | História familiar de câncer de mama em homens |
| Exposição frequente a radiações ionizantes para tratamento (radioterapia) ou exames diagnósticos (tomografia, Raios-X, mamografia, etc) | Parar de menstruar (menopausa) após os 55 anos | Alteração genética, especialmente nos genes BRCA1 e BRCA2 |
| Tabagismo – há evidências sugestivas de aumento de risco | Uso de contraceptivos hormonais (estrogênio-progesterona) | |
| Ter feito reposição hormonal pós-menopausa, principalmente por mais de cinco anos |
* Não realizar ao menos 150 minutos por semana de atividade física de intensidade moderada.
** A mulher que possui um ou mais fatores genéticos/hereditários apresenta risco elevado de desenvolver câncer de mama. Apenas 5 a 10 % dos casos da doença estão relacionados a esses fatores.
Atenção: a presença de um ou mais desses fatores de risco não significa que a mulher terá necessariamente a doença.
● Como prevenir?
Cerca de 30% dos casos de câncer de mama podem ser evitados com a adoção de hábitos saudáveis como:
● Praticar atividade física
● Manter o peso corporal adequado
● Evitar o consumo de bebidas alcoólicas
● Amamentar seu bebê
Amamentar o máximo de tempo possível é um fator de proteção contra o câncer.
Não fumar e evitar o tabagismo passivo são medidas que podem contribuir para a prevenção do câncer de mama.
● Sinais e sintomas
O câncer de mama pode ser percebido em fases iniciais, na maioria dos casos, por meio dos seguintes sinais e sintomas:
● Nódulo (caroço), fixo e geralmente indolor: é a principal manifestação da doença, estando presente em cerca de 90% dos casos quando o câncer é percebido pela própria mulher
● Pele da mama avermelhada, retraída ou parecida com casca de laranja
● Alterações no bico do peito (mamilo)
● Pequenos nódulos nas axilas ou no pescoço
● Saída espontânea de líquido anormal pelos mamilos
Esses sinais e sintomas devem sempre ser investigados por um médico para que seja avaliado o risco de se tratar de câncer.
É importante que as mulheres observem suas mamas sempre que se sentirem confortáveis para tal (seja no banho, no momento da troca de roupa ou em outra situação do cotidiano), sem técnica específica, valorizando a descoberta casual de pequenas alterações mamárias.
Em caso de permanecerem as alterações, elas devem procurar logo os serviços de saúde para avaliação diagnóstica.
A postura atenta das mulheres em relação à saúde das mamas é fundamental para a detecção precoce do câncer da mama.
● Detecção precoce
O câncer de mama pode ser detectado em fases iniciais, em grande parte dos casos, aumentando assim a possibilidade de tratamentos menos agressivos e com taxas de sucesso satisfatórias.
Todas as mulheres, independentemente da idade, devem ser estimuladas a conhecer seu corpo para saber o que é e o que não é normal em suas mamas. A maior parte dos cânceres de mama é descoberta pelas próprias mulheres.
Além disso, o Ministério da Saúde recomenda que a mamografia de rastreamento (exame realizado quando não há sinais nem sintomas suspeitos) seja ofertada para mulheres entre 50 e 69 anos, a cada dois anos.
A recomendação brasileira segue a orientação da Organização Mundial da Saúde e de países que adotam o rastreamento mamográfico.
Mamografia é uma radiografia das mamas feita por um equipamento de raios X chamado mamógrafo, capaz de identificar alterações suspeitas de câncer antes do surgimento dos sintomas, ou seja, antes que seja palpada qualquer alteração nas mamas.
Mulheres com risco elevado de câncer de mama devem conversar com seu médico para avaliação do risco e definição da conduta a ser adotada.
A mamografia de rastreamento pode ajudar a reduzir a mortalidade por câncer de mama, mas também expõe a mulher a alguns riscos. Os principais benefícios e riscos desse exame são:
● Benefícios:
● Encontrar o câncer no início e permitir um tratamento menos agressivo.
● Menor chance de a paciente morrer por câncer de mama, em função do tratamento precoce.
● Riscos:
● Resultados incorretos:
● Suspeita de câncer de mama, sem que se confirme a doença. Esse alarme falso (resultado falso positivo) gera ansiedade e estresse, além da necessidade de outros exames.
● Câncer existente, mas resultado normal (resultado falso negativo). Esse erro gera falsa segurança à mulher.
● Ser diagnosticada e submetida a tratamento, com cirurgia (retirada parcial ou total da mama), quimioterapia e/ou radioterapia, de um câncer que não ameaçaria a vida. Isso ocorre em virtude do crescimento lento de certos tipos de câncer de mama.
● Exposição aos Raios X. Raramente causa câncer, mas há um discreto aumento do risco quanto mais frequente é a exposição. Esse dado não deve desestimular as mulheres a se submeterem à mamografia, já que a exposição ao Raio X durante esse exame é bem pequena, tornando o método bastante seguro para a detecção precoce.
A mamografia diagnóstica, exame realizado com a finalidade de investigação de lesões suspeitas da mama, pode ser solicitada em qualquer idade, a critério médico. Ainda assim, a mamografia diagnóstica não apresenta uma boa sensibilidade em mulheres jovens, pois nessa idade as mamas são mais densas, e o exame apresenta muitos resultados incorretos.
O SUS oferece exame de mamografia para todas as idades, conforme indicação médica.
● Diagnóstico
Um nódulo ou outro sintoma suspeito nas mamas deve ser investigado para confirmar se é ou não câncer de mama. Para a investigação, além do exame clínico das mamas, exames de imagem podem ser recomendados, como mamografia, ultrassonografia ou ressonância magnética. A confirmação diagnóstica só é feita, porém, por meio da biópsia, técnica que consiste na retirada de um fragmento do nódulo ou da lesão suspeita por meio de punções (extração por agulha) ou de uma pequena cirurgia. O material retirado é analisado pelo patologista para a definição do diagnóstico.
● Tratamento
Muitos avanços vêm ocorrendo no tratamento do câncer de mama nas últimas décadas. Há hoje mais conhecimento sobre as variadas formas de apresentação da doença e diversas terapêuticas estão disponíveis.
O tratamento do câncer de mama depende da fase em que a doença se encontra (estadiamento) e do tipo do tumor. Pode incluir cirurgia, radioterapia, quimioterapia, hormonioterapia e terapia biológica (terapia alvo).
Quando a doença é diagnosticada no início, o tratamento tem maior potencial curativo. No caso de a doença já possuir metástases (quando o câncer se espalhou para outros órgãos), o tratamento busca prolongar a sobrevida e melhorar a qualidade de vida.
Estadiamento
O tratamento varia de acordo com o estadiamento da doença, as características biológicas do tumor e as condições da paciente (idade, se já passou ou não pela menopausa, doenças preexistentes e preferências).
As modalidades de tratamento do câncer de mama podem ser divididas em:
● Tratamento local: cirurgia e radioterapia.
● Tratamento sistêmico: quimioterapia, hormonioterapia e terapia biológica.
● Estádios I e II
A conduta habitual nas fases iniciais do câncer de mama é a cirurgia, que pode ser conservadora (retirada apenas do tumor) ou mastectomia (retirada da mama) parcial ou total, seguida ou não de reconstrução mamária.
Após a cirurgia, tratamento complementar com radioterapia pode ser indicado em algumas situações. Já a reconstrução mamária deve ser sempre considerada nos casos de retirada da mama para minimizar os danos físicos e emocionais do tratamento.
O tratamento sistêmico, após o tratamento local, será indicado de acordo com a avaliação de risco de a doença retornar (recorrência ou recidiva) e considera a idade da paciente, o tamanho e o tipo do tumor e se há comprometimento dos linfonodos axilares.
A mensuração (medição) dos receptores hormonais (receptor de estrogênio e progesterona) do tumor, por meio do exame de imunohistoquímica, é fundamental para saber se a hormonioterapia pode ser indicada (tratamento de uso prolongado em forma de comprimidos para diminuir a produção dos hormônios femininos do organismo). A informação sobre a presença do HER-2 (fator de crescimento epidérmico 2) também é obtida por meio desse exame e poderá indicar a necessidade de terapia biológica anti-HER-2.
Para algumas pacientes com tumores medindo entre 2,1cm e 5cm com comprometimento dos linfonodos axilares, embora sejam entendidas como estadiamento II, pode ser considerado iniciar o tratamento por terapias sistêmicas (quimioterapia) dependendo da imuno-histoquímica (o chamado down stage [redução de estágio]. Essa decisão individualizada permite que pacientes que seriam submetidas à retirada da mama e dos linfonodos axilares possam, eventualmente, ter essas áreas preservadas.
● Estádio III
Pacientes com tumores maiores que 5cm, porém ainda localizados, enquadram-se no estádio III. Nessa situação, o tratamento sistêmico (na maioria das vezes, com quimioterapia) é a opção inicial. Após a redução do tumor promovida pela quimioterapia, segue-se com o tratamento local (cirurgia e radioterapia).
● Estádio IV
Nessa fase, em que já há metástase (o câncer se espalhou para outros órgãos) é fundamental buscar o equilíbrio entre o controle da doença e o possível aumento da sobrevida, levando-se em consideração os potenciais efeitos colaterais do tratamento.
A atenção à qualidade de vida da paciente com câncer de mama deve ser preocupação dos profissionais de saúde ao longo de todo o processo terapêutico.
Câncer de ovário
O câncer de ovário é a segunda neoplasia ginecológica mais comum, atrás apenas do câncer do colo do útero. A quase totalidade das neoplasias ovarianas (95%) é derivada das células epiteliais (que revestem o ovário). O restante provém de células germinativas (que formam os óvulos) e células estromais (que produzem a maior parte dos hormônios femininos).
Atenção: A informação existente neste portal pretende apoiar e não substituir a consulta médica. Procure sempre uma avaliação pessoal no Serviço de Saúde.
● Estatísticas
Estimativa de casos novos: 7.310 (2022 – INCA);
Número de óbitos: 3.921 (2020 – Atlas de Mortalidade por Câncer – SIM).
● O que aumenta o risco?
Idade – A incidência de carcinoma epitelial de ovário aumenta com o avanço da idade.
Fatores reprodutivos e hormonais – O risco de câncer de ovário é aumentado em mulheres com infertilidade e reduzido naquelas que tomam contraceptivos orais (pílula anticoncepcional) ou que tiveram vários filhos. Por outro lado, mulheres que nunca tiveram filhos parecem ter risco aumentado para câncer de ovário.
A menarca (primeira menstruação) precoce (antes dos 12 anos) e a idade tardia na menopausa (após os 52 anos) podem estar associadas a risco aumentado de câncer de ovário.
A infertilidade é fator de risco para o câncer de ovário, mas a indução da ovulação para o tratamento da infertilidade não parece aumentar o risco de desenvolver a doença.
O risco de câncer de ovário com terapia hormonal pós-menopausa aparenta ser pequeno.
História familiar – Histórico familiar de cânceres de ovário, colorretal e de mama está associado a risco aumentado de câncer de ovário.
Fatores genéticos – Mutações em genes, como BRCA1 e BRCA2, estão relacionadas a risco elevado de câncer de mama e de ovário.
Excesso de gordura corporal – Aumenta o risco de desenvolvimento de câncer de ovário.
● Como prevenir?
As mulheres devem estar atentas aos fatores de risco, manter o peso corporal saudável e consultar regularmente o seu médico, principalmente a partir dos 50 anos.
O exame preventivo ginecológico (Papanicolaou) não detecta o câncer de ovário, já que é específico para detectar o câncer do colo do útero.
● Sinais e sintomas
Na fase inicial, o câncer de ovário não causa sintomas específicos. À medida que o tumor cresce, pode causar pressão, dor ou inchaço no abdômen, pelve, costas ou pernas; náusea, indigestão, gases, prisão de ventre ou diarreia e cansaço constante.
● Detecção precoce
A detecção precoce pode ser feita por meio da investigação com exames clínicos, laboratoriais ou radiológicos, de pessoas com sinais e sintomas sugestivos da doença (diagnóstico precoce), ou com o uso de exames periódicos em pessoas sem sinais ou sintomas (rastreamento), mas pertencentes a grupos com maior chance de ter a doença.
Não há evidência científica de que o rastreamento do câncer de ovário traga mais benefícios do que riscos e, portanto, até o momento, ele não é recomendado.
Já o diagnóstico precoce desse tipo de câncer é possível em apenas parte dos casos, pois a maioria só apresenta sinais e sintomas em fases mais avançadas da doença. Os sinais e sintomas mais comuns e que devem ser investigados são:
● Inchaço abdominal
● Dor abdominal
● Perda de apetite e de peso, fadiga
● Mudanças no hábito intestinal e/ou urinário
Na maior parte das vezes esses sintomas não são causados por câncer, mas é importante que eles sejam investigados, principalmente se não melhorarem em poucos dias.
● Diagnóstico
Diante de algum sintoma suspeito, o médico realizará o exame clínico ginecológico e poderá pedir exames laboratoriais e de imagem.
● Tratamento
A doença pode ser tratada com cirurgia ou quimioterapia. A escolha vai depender, principalmente, do tipo histológico do tumor, do estadiamento (extensão da doença), da idade e das condições clínicas da paciente e se o tumor é inicial ou recorrente.
Câncer de pâncreas
O câncer no pâncreas é um tipo de tumor maligno que normalmente não leva ao aparecimento de sinais e sintomas nos estágios iniciais.
O câncer de pâncreas mais comum é do tipo adenocarcinoma (que se origina no tecido glandular), correspondendo a 90% dos casos diagnosticados. A maioria dos casos afeta o lado direito do órgão (a cabeça). As outras partes do pâncreas são corpo (centro) e cauda (lado esquerdo).
Pelo fato de ser de difícil detecção e ter comportamento agressivo, o câncer de pâncreas apresenta alta taxa de mortalidade, por conta do diagnóstico tardio. No Brasil, é responsável por cerca de 1% de todos os tipos de câncer diagnosticados e por 5% do total de mortes causadas pela doença.
Raro antes dos 30 anos, torna-se mais comum a partir dos 60. Segundo a União Internacional para o Controle do Câncer (UICC), os casos de câncer de pâncreas aumentam com o avanço da idade: de 10/100.000 habitantes entre 40 e 50 anos para 116/100.000 habitantes entre 80 e 85 anos. A incidência é mais significativa no sexo masculino.
Atenção: A informação existente neste portal pretende apoiar e não substituir a consulta médica. Procure sempre uma avaliação pessoal com o Serviço de Saúde.
● Estatísticas
Estimativa de novos casos: 10.980, sendo 5.290 homens e 5.690 mulheres (2022 – INCA);
Número de mortes: 11.893, sendo 5.882 homens e 6.011 mulheres (2020 – Atlas de Mortalidade por Câncer – SIM).
● O que aumenta o risco?
Podemos identificar fatores de risco hereditários e não hereditários para o desenvolvimento do câncer de pâncreas. A menor parcela, algo em torno de 10% a 15% dos casos, decorre de fatores de risco hereditários. Dentre esses podemos destacar as síndromes de predisposição genética com associação ao câncer de pâncreas como:
● Câncer de mama e de ovário hereditários associados aos genes BRCA1, BRCA2 e PALB2
● Síndrome de Peutz-Jeghers
● Síndrome de pancreatite hereditária
Dentre os fatores de risco não hereditários, temos:
● tabagismo
● obesidade
● diabetes mellitus
● pancreatite crônica não hereditária.
Os fatores de risco não hereditários são passíveis de modificação, pois relacionam-se, em grande parte, ao estilo de vida.
● Exposição a solventes, tetracloroetileno, estireno, cloreto de vinila, epicloridrina, HPA e agrotóxicos apresentam associações com o câncer de pâncreas. Os agricultores, os trabalhadores de manutenção predial e da indústria de petróleo são os grupos de maior exposição a estas substâncias e apresentam risco aumentado de desenvolvimento da doença.
● Como prevenir?
A melhor forma de se prevenir do câncer de pâncreas é assumir um estilo de vida saudável. Evitar a exposição ao tabaco da forma ativa e passiva. Praticar atividade física regular e manter uma alimentação saudável, evitando ingestão de álcool, contribuem para manter nível de gordura corporal adequado e evitar o sobrepeso e a obesidade. Sobrepeso e obesidade são fatores de risco para desenvolver diabetes, que também aumenta o risco para câncer de pâncreas.
● Sinais e sintomas
Os sinais e sintomas mais comuns do câncer de pâncreas são[1]:
● Fraqueza, perda de peso, falta de apetite, dor abdominal, urina escura, olhos e pele de cor amarela, náuseas e dores nas costas. Essa variedade de sinais e sintomas não são específicos do câncer de pâncreas, e esse é um dos fatores que colabora para o diagnóstico tardio da doença. Vale chamar atenção para o diabetes, que tanto pode ser um fator de risco para o câncer de pâncreas, como uma manifestação clínica que antecede o diagnóstico da neoplasia. Assim, o surgimento recente de diabetes em adultos pode ser uma eventual antecipação do diagnóstico do câncer pancreático. Estudos revelam que nos pacientes com câncer de pâncreas e diabetes, o diagnóstico do diabetes ocorre dentro dos 24 meses anteriores ao diagnóstico da neoplasia entre 74% a 88% dos pacientes [2].
Referências:
1 – Exocrine pancreatic cancer: symptoms at presentation and their relation to tumour site and stage. Porta M, Fabregat X, Malats N, Guarner L, Carrato A, de Miguel A, Ruiz L, Jariod M, Costafreda S, Coll S, Alguacil J, Corominas JM, Solà R, Salas A, Real FX Clin Transl Oncol. 2005 Jun;7(5):189-97.
2 – Pannala R, Leirness JB, Bamlet WR, Basu A, Petersen GM, Chari ST. Prevalence and clinical profile of pancreatic cancer-associated diabetes mellitus. Gastroenterology 2008;134:981–987.
● Detecção precoce
A detecção precoce do câncer é uma estratégia utilizada para encontrar um tumor numa fase inicial e, assim, possibilitar maior chance de tratamento bem sucedido.
A detecção precoce pode ser feita por meio da investigação com exames clínicos, laboratoriais, endoscópicos ou radiológicos, de pessoas com sinais e sintomas sugestivos da doença (diagnóstico precoce), ou de pessoas sem sinais ou sintomas (rastreamento), mas pertencentes a grupos com maior chance de ter a doença.
Não há evidência científica de que o rastreamento do câncer de pâncreas traga mais benefícios do que riscos e, portanto, até o momento, ele não é recomendado.
Já o diagnóstico precoce desse tipo de câncer é possível em apenas parte dos casos, pois a maioria só apresenta sinais e sintomas em fases mais avançadas da doença. Os sinais e sintomas mais comuns e que devem ser investigados são:
● Icterícia (pele e mucosas amarelas)
● Urina escura (cor de chá preto)
● Cansaço, perda de apetite e de peso
● Dor em abdômen superior e costas
Na maior parte das vezes esses sintomas não são causados por câncer, mas é importante que eles sejam investigados por um médico, principalmente se não melhorarem em poucos dias.
● Diagnóstico
Não existe sinal ou sintoma cuja presença seja sinônimo do diagnóstico de câncer de pâncreas. Exames de imagem, como ultrassonografia (convencional ou endoscópica), tomografia computadorizada, e ressonância magnética são métodos utilizados no processo diagnóstico. Além deles, os exames de sangue, incluindo a dosagem do antígeno carbohidrato Ca 19.9, podem auxiliar no raciocínio diagnóstico. O laudo histopatológico, obtido após biópsia de material ou da peça cirúrgica define o diagnóstico da neoplasia.
● Tratamento
O tratamento a ser realizado depende do laudo histopatológico (o tipo de tumor), da avaliação clínica do paciente e dos exames, laboratoriais e de estadiamento. O estado geral em que o paciente se encontra no momento do diagnóstico é fundamental no processo de definição terapêutica. A cirurgia, único método capaz de oferecer chance curativa, é possível em uma minoria dos casos, pelo fato de, na maioria das vezes, o diagnóstico ser feito em fase avançada da doença. Nos casos em que a cirurgia não seja apropriada, a radioterapia e a quimioterapia são as formas de tratamento, associadas a todo o suporte necessário para minimizar os transtornos gerados pela doença. Desta forma, dor, depressão, falta de ar ou qualquer outra manifestação deve ser objeto da atenção da equipe de cuidado.
Câncer de pele melanoma
O melanoma de pele é considerado o tipo de câncer de pele mais agressivo, pois possui alta possibilidade de se espalhar para tecidos e órgãos vizinhos
O câncer de pele melanoma tem origem nos melanócitos (células produtoras de melanina, substância que determina a cor da pele) e é mais frequente em adultos brancos. O melanoma pode aparecer em qualquer parte do corpo, na pele ou mucosas, na forma de manchas, pintas ou sinais. Nos indivíduos de pele negra, ele é mais comum nas áreas claras, como palmas das mãos e plantas dos pés.
Embora o câncer de pele seja o mais frequente no Brasil e corresponda a cerca de 30% de todos os tumores malignos registrados no país, o melanoma representa apenas 3% das neoplasias malignas do órgão. É o tipo mais grave, devido à sua alta possibilidade de provocar metástase (disseminação do câncer para outros órgãos).
O prognóstico desse tipo de câncer pode ser considerado bom se detectado em sua fase inicial. Nos últimos anos, houve grande melhora na sobrevida dos pacientes com melanoma, principalmente devido à detecção precoce do tumor e à introdução dos novos medicamentos imunoterápicos.
Atenção: As informações neste portal pretendem apoiar e não substituir a consulta médica. Procure sempre uma avaliação no Serviço de Saúde.
● Estatísticas
Estimativa de novos casos: 8.980, sendo 4.640 homens e 4.340 mulheres (2022 – INCA);
Número de mortes: 1.923, sendo 1.120 homens e 803 mulheres (2020 – Atlas de Mortalidade por Câncer – SIM).
● O que aumenta o risco?
● Exposição prolongada e repetida ao sol (raios ultravioletas – UV), principalmente na infância e adolescência.
● Exposição a câmeras de bronzeamento artificial.
● Ter pele e olhos claros, com cabelos ruivos ou loiros, ou ser albino.
● Ter história familiar ou pessoal de câncer de pele.
● Como prevenir?
Como os outros tipos de câncer de pele, o melanoma pode ser prevenido evitando-se a exposição ao sol no horário das 10h às 16h, quando os raios são mais intensos, uma vez que o maior fator de risco para o seu surgimento é a sensibilidade ao sol.
Mesmo em outros períodos do dia, recomenda-se procurar lugares com sombra, usar proteção adequada, como roupas, bonés ou chapéus de abas largas, óculos escuros com proteção UV, sombrinhas e barracas. Aplicar na pele, antes de se expor ao sol, filtro (protetor) solar com fator de proteção 15, no mínimo, e usar filtro solar próprio para os lábios.
● Sinais e sintomas
O melanoma pode surgir a partir da pele normal ou de uma lesão pigmentada. A manifestação da doença na pele normal se dá após o aparecimento de uma pinta escura de bordas irregulares acompanhada de coceira e descamação.
Em casos de uma lesão pigmentada pré-existente ocorre aumento no tamanho, alteração na coloração e na forma da lesão, que passa a apresentar bordas irregulares.
● Detecção precoce
A detecção precoce do câncer é uma estratégia utilizada para encontrar um tumor numa fase inicial e, assim, possibilitar maior chance de tratamento bem sucedido.
A detecção precoce pode ser feita por meio da investigação com exames clínicos, laboratoriais, endoscópios ou radiológicos, de pessoas com sinais e sintomas sugestivos da doença (diagnóstico precoce), ou de pessoas sem sinais ou sintomas (rastreamento), mas pertencentes a grupos com maior chance de ter a doença.
Não há evidência científica de que o rastreamento do câncer de pele melanoma traga mais benefícios do que riscos e, portanto, até o momento, ele não é recomendado.
Já o diagnóstico precoce desse tipo de câncer possibilita melhores resultados em seu tratamento e deve ser buscado com a investigação de sinais e sintomas como o aparecimento de uma pinta escura de bordas irregulares acompanhada de coceira e descamação ou com alterações em uma pinta já existente, que venha a aumentar de tamanho, mudar sua cor e forma, passando a apresentar bordas irregulares.
Uma regra adotada internacionalmente é a do “ABCDE” que aponta sinais sugestivos de tumor de pele do tipo melanoma:
● Assimetria: uma metade do sinal é diferente da outra;
● Bordas irregulares: contorno mal definido;
● Cor variável: presença de várias cores em uma mesma lesão (preta, castanha, branca, avermelhada ou azul);
● Diâmetro: maior que 6 milímetros;
● Evolução: mudanças observadas em suas características (tamanho, forma ou cor).
Na maior parte das vezes alterações como estas na pele não são causadas por câncer, mas é importante que elas sejam investigadas por um médico.
● Diagnóstico
O diagnóstico normalmente é feito pelo dermatologista, através de exame clínico.
Em algumas situações, é necessário que o especialista utilize a dermatoscopia, exame no qual se usa um aparelho que permite visualizar algumas camadas da pele não vistas a olho nu. Alguns casos exigem um exame invasivo, que é a biópsia.
● Tratamento
A cirurgia é o tratamento mais indicado. A radioterapia e a quimioterapia também podem ser utilizadas dependendo do estágio do câncer. Quando há metástase (o câncer já se espalhou para outros órgãos), o melanoma, hoje, é tratado com novos medicamentos, que apresentam altas taxas de sucesso terapêutico. A estratégia de tratamento para a doença avançada deve ter como objetivo postergar a evolução da doença, oferecendo chance de sobrevida mais longa a pacientes que anteriormente tinham um prognóstico bastante reservado.
Câncer de pele não melanoma
O câncer de pele não melanoma é o mais frequente no Brasil e corresponde a cerca de 30% de todos os tumores malignos registrados no país. Apresenta altos percentuais de cura, se for detectado e tratado precocemente. Entre os tumores de pele, é o mais frequente e de menor mortalidade, porém, se não tratado adequadamente pode deixar mutilações bastante expressivas.
Mais comum em pessoas com mais de 40 anos, o câncer de pele é raro em crianças e negros, com exceção daqueles já portadores de doenças cutâneas. Porém, com a constante exposição de jovens aos raios solares, a média de idade dos pacientes vem diminuindo.
Pessoas de pele clara, sensíveis à ação dos raios solares, com história pessoal ou familiar deste câncer ou com doenças cutâneas prévias são as mais atingidas.
O câncer de pele não melanoma apresenta tumores de diferentes tipos. Os mais frequentes são o carcinoma basocelular (o mais comum e também o menos agressivo) e o carcinoma epidermoide.
Atenção: As informações neste portal pretendem apoiar e não substituir a consulta médica. Procure sempre uma avaliação no Serviço de Saúde.
● Estatísticas
Estimativa de novos casos: 220.490, sendo 101.920 homens e 118.570 mulheres (2022 – INCA);
Número de mortes: 2.653, sendo 1.534 homens e 1.119 mulheres (2020 – Atlas de Mortalidade por Câncer – SIM).
● O que aumenta o risco?
● Exposição prolongada e repetida ao sol (raios ultravioletas – UV), principalmente na infância e adolescência.
● Ter pele e olhos claros, com cabelos ruivos ou loiros, ou ser albino.
● Ter história familiar ou pessoal de câncer de pele.
Os tumores de pele estão relacionados a alguns fatores de risco, principalmente, à exposição aos raios ultravioletas do sol. Pessoas que trabalham sob exposição direta ao sol são mais vulneráveis ao câncer de pele não-melanoma.
Outros fatores de risco incluem indivíduos com sistema imune debilitado e exposição à radiação artificial.
● Como prevenir?
● Evitar exposição prolongada ao sol entre 10h e 16h.
● Procurar lugares com sombra.
● Usar proteção adequada, como roupas, bonés ou chapéus de abas largas, óculos escuros com proteção UV, sombrinhas e barracas.
● Aplicar na pele, antes de se expor ao sol, filtro (protetor) solar com fator de proteção 15, no mínimo.
● Usar filtro solar próprio para os lábios.
● Sinais e sintomas
O câncer de pele não melanoma ocorre principalmente nas áreas do corpo mais expostas ao sol, como rosto, pescoço e orelhas, podendo destruir estas estruturas.
Apresenta-se como:
● Manchas na pele que coçam, ardem, descamam ou sangram.
● Feridas que não cicatrizam em até quatro semanas.
Nesses casos, deve-se procurar o mais rápido possível o médico dermatologista (especialista em pele).
● Detecção precoce
A detecção precoce do câncer é uma estratégia utilizada para encontrar um tumor numa fase inicial e, assim, possibilitar maior chance de tratamento bem sucedido.
A detecção precoce pode ser feita por meio da investigação com exames clínicos, laboratoriais, endoscópios ou radiológicos, de pessoas com sinais e sintomas sugestivos da doença (diagnóstico precoce), ou de pessoas sem sinais ou sintomas (rastreamento), mas pertencentes a grupos com maior chance de ter a doença.
Não há evidência científica de que o rastreamento do câncer de pele não melanoma traga mais benefícios do que riscos e, portanto, até o momento, ele não é recomendado. Entretanto, é importante que todos estejam atentos a qualquer modificação na pele. Manchas na pele que coçam, ardem, descamam ou sangram e feridas que não cicatrizam em quatro semanas, principalmente em áreas do corpo mais expostas ao sol, como rosto, pescoço e orelhas, devem ser investigadas por um especialista. O diagnóstico precoce aumenta as chances de tratamento e cura.
Na maior parte das vezes essas alterações na pele não são causadas por câncer, mas é importante que elas sejam investigadas por um médico, principalmente se não melhorarem em poucos dias.
● Diagnóstico
O diagnóstico normalmente é feito pelo dermatologista, através de exame clínico.
Em algumas situações, é necessário que o especialista utilize a dermatoscopia, exame no qual se usa um aparelho que permite visualizar algumas camadas da pele não vistas a olho nu. Alguns casos exigem um exame invasivo, que é a biópsia.
● Tratamento
A cirurgia é o tratamento mais indicado tanto nos casos de carcinoma basocelular como de carcinoma epidermoide. Eventualmente, pode-se associar a radioterapia à cirurgia.
A terapia fotodinâmica (uso de um creme fotossensível e posterior aplicação de uma fonte de luz) é uma opção terapêutica para a ceratose actínica (lesão precursora do câncer de pele), carcinoma basocelular superficial e carcinoma epidermoide “in situ” (Doença de Bowen).
A criocirurgia e a imunoterapia tópica são também opções para o tratamento desses cânceres. No entanto, exigem indicação precisa feita por um especialista experiente.
Câncer de pênis
O câncer de pênis é um tumor raro, com maior incidência em homens a partir dos 50 anos, embora possa atingir também os mais jovens. No Brasil, esse tipo de tumor representa 2% de todos os tipos de câncer que atingem o homem, sendo mais frequente nas regiões Norte e Nordeste.
Atenção: A informação existente neste portal pretende apoiar e não substituir a consulta médica. Procure sempre uma avaliação pessoal com o Serviço de Saúde.
● Estatísticas
Número de mortes: 463 (2020 – Atlas de Mortalidade por Câncer – SIM).
● O que aumenta o risco?
● Baixas condições socioeconômicas e de instrução;
● Má higiene íntima;
● Estreitamento do prepúcio. Homens que não se submeteram à circuncisão (remoção do prepúcio, a pele que reveste a glande – a “cabeça” do pênis) têm maior predisposição ao câncer de pênis;
● Infecção pelo vírus HPV (papilomavírus humano).
● Como prevenir?
Para prevenir o câncer de pênis, é necessário fazer a limpeza diária do órgão com água e sabão, principalmente após as relações sexuais e a masturbação. É fundamental ensinar aos meninos desde cedo os hábitos de higiene íntima, que devem ser praticados todos os dias.
A cirurgia de fimose (quando a pele do prepúcio é estreita ou pouco elástica e impede a exposição da cabeça do pênis, dificultando a limpeza adequada) é outro fator de prevenção. A operação é simples e rápida e não necessita de internação. Também chamada de circuncisão ou postectomia, a cirurgia de fimose é normalmente realizada na infância. Quando a circuncisão é realizada na infância, há redução do risco de desenvolver esse tipo de câncer. Bons hábitos de higiene reduzem o risco tanto em homens que realizaram quanto nos que não realizaram a cirurgia.
A utilização do preservativo é imprescindível em qualquer relação sexual, já que a prática com diferentes parceiros sem o uso de camisinha aumenta o risco de desenvolver a doença. O preservativo diminui a chance de contágio de doenças sexualmente transmissíveis, como o vírus HPV, por exemplo.
● Sinais e sintomas
A manifestação clínica mais comum do câncer de pênis é uma ferida ou úlcera persistente, ou também uma tumoração localizada na glande, prepúcio ou corpo do pênis. A presença de um desses sinais, associados a uma secreção branca (esmegma), pode ser um indicativo de câncer no pênis. Nesses casos, é necessário consultar um especialista. Além da tumoração no pênis, a presença de gânglios inguinais (ínguas na virilha), pode ser sinal de progressão da doença (metástase).
● Detecção precoce
A detecção precoce do câncer é uma estratégia utilizada para encontrar um tumor numa fase inicial e, assim, possibilitar maior chance de tratamento bem sucedido.
A detecção precoce pode ser feita por meio da investigação com exames clínicos, laboratoriais, endoscópios ou radiológicos, de pessoas com sinais e sintomas sugestivos da doença (diagnóstico precoce), ou de pessoas sem sinais ou sintomas (rastreamento), mas pertencentes a grupos com maior chance de ter a doença.
Não há evidência científica de que o rastreamento do câncer de pênis traga mais benefícios do que riscos e, portanto, até o momento, ele não é recomendado.
Já o diagnóstico precoce desse tipo de câncer possibilita melhores resultados em seu tratamento e deve ser buscado com a investigação de sinais e sintomas como:
● Tumor ou úlcera em pênis na ausência de uma doença sexualmente transmissível ou persistente após seu tratamento;
● Espessamento ou mudança na cor da pele do pênis ou prepúcio.
Na maior parte das vezes, esses sintomas não são causados por câncer, mas é importante que eles sejam investigados por um médico, principalmente se não melhorarem em alguns dias.
● Diagnóstico
Quando diagnosticado em estágio inicial, o câncer de pênis apresenta elevada taxa de cura. No entanto, mais da metade dos pacientes demora até um ano após as primeiras lesões aparecem para procurar o médico. Todas as lesões ou tumorações penianas, independentemente da presença de fimose (dificuldade ou incapacidade de exposição da glande, por estreitamento da pele), deverão ser avaliadas por um médico, principalmente aquelas de evolução lenta e que não responderam aos tratamentos convencionais. Essas lesões deverão passar por biópsia (retirada de um fragmento de tecido) para análise, quando será dado o diagnóstico final.
● Tratamento
O tratamento depende da extensão local do tumor e do comprometimento dos gânglios inguinais (ínguas na virilha). Cirurgia, radioterapia e quimioterapia podem ser oferecidas. Nas lesões superficiais a realização de postectomia e tratamento local com medicamentos é possível em alguns casos. A cirurgia é o tratamento mais eficaz e frequentemente realizado para controle local da doença. O diagnóstico precoce é fundamental para evitar o crescimento desse tipo de câncer e a posterior amputação total do pênis, que traz consequências físicas, sexuais e psicológicas ao homem. Por isso, quanto mais cedo for iniciado o tratamento, maiores são as chances de cura e menos traumático é o tratamento.
Câncer de próstata
No Brasil, o câncer de próstata é o segundo mais comum entre os homens (atrás apenas do câncer de pele não melanoma). Em valores absolutos e considerando ambos os sexos, é o segundo tipo mais comum. A taxa de incidência é maior nos países desenvolvidos em comparação aos países em desenvolvimento.
A próstata é uma glândula que só o homem possui e que se localiza na parte baixa do abdômen. Ela é um órgão pequeno, tem a forma de maçã e se situa logo abaixo da bexiga e à frente do reto (parte final do intestino grosso). A próstata envolve a porção inicial da uretra, tubo pelo qual a urina armazenada na bexiga é eliminada. A próstata produz parte do sêmen, líquido espesso que contém os espermatozoides, liberado durante o ato sexual.
Mais do que qualquer outro tipo, é considerado um câncer da terceira idade, já que cerca de 75% dos casos no mundo ocorrem a partir dos 65 anos. O aumento observado nas taxas de incidência no Brasil pode ser parcialmente justificado pela evolução dos métodos diagnósticos (exames), pela melhoria na qualidade dos sistemas de informação do país e pelo aumento na expectativa de vida.
Alguns desses tumores podem crescer de forma rápida, espalhando-se para outros órgãos e podendo levar à morte. A maioria, porém, cresce de forma tão lenta (leva cerca de 15 anos para atingir 1 cm³) que não chega a dar sinais durante a vida e nem a ameaçar a saúde do homem.
Atenção: A informação existente neste portal pretende apoiar e não substituir a consulta médica. Procure sempre uma avaliação pessoal com o Serviço de Saúde.
● Estatísticas
Estimativa de novos casos: 71.730 (2022 – INCA);
Número de mortes: 15.841 (2020 – Atlas de Mortalidade por Câncer – SIM).
● O que aumenta o risco?
● A idade é um fator de risco importante, uma vez que tanto a incidência quanto a mortalidade aumentam significativamente após os 50 anos.
● Pai ou irmão com câncer de próstata antes dos 60 anos, podendo refletir tanto fatores genéticos (hereditários) quanto hábitos alimentares ou estilo de vida de risco de algumas famílias.
● Excesso de gordura corporal aumenta o risco de câncer de próstata avançado.
● Exposições a aminas aromáticas (comuns nas indústrias química, mecânica e de transformação de alumínio), arsênio (usado como conservante de madeira e como agrotóxico), produtos de petróleo, motor de escape de veículo, hidrocarbonetos policíclicos aromáticos (HPA), fuligem e dioxinas estão associadas ao câncer de próstata.
● Sinais e sintomas
Em sua fase inicial, o câncer da próstata tem evolução silenciosa. Muitos pacientes não apresentam nenhum sintoma ou, quando apresentam, são semelhantes aos do crescimento benigno da próstata (dificuldade de urinar, necessidade de urinar mais vezes durante o dia ou à noite). Na fase avançada, pode provocar dor óssea, sintomas urinários ou, quando mais grave, infecção generalizada ou insuficiência renal.
● Detecção precoce
A detecção precoce do câncer é uma estratégia utilizada para encontrar um tumor numa fase inicial e, assim, possibilitar maior chance de tratamento bem sucedido.
A detecção precoce pode ser feita por meio da investigação com exames clínicos, laboratoriais, endoscópios ou radiológicos, de pessoas com sinais e sintomas sugestivos da doença (diagnóstico precoce), ou de pessoas sem sinais ou sintomas (rastreamento), mas pertencentes a grupos com maior chance de ter a doença. No caso do câncer de próstata, esses exames são o toque retal e o exame de sangue para avaliar a dosagem do PSA (antígeno prostático específico).
Não há evidência científica de que o rastreamento do câncer de próstata traga mais benefícios do que riscos. Portanto, o INCA não recomenda a realização de exames de rotina com essa finalidade. Caso os homens busquem ativamente o rastreamento desse tipo de tumor, o Instituto recomenda, ainda, que eles sejam esclarecidos sobre os riscos envolvidos e sobre a possível ausência de benefícios desses exames feitos como rotina.
Já o diagnóstico precoce desse tipo de câncer possibilita melhores resultados no tratamento e deve ser buscado com a investigação de sinais e sintomas como:
● Dificuldade de urinar
● Diminuição do jato de urina
● Necessidade de urinar mais vezes durante o dia ou à noite
● Sangue na urina
Na maior parte das vezes, esses sintomas não são causados por câncer, mas é importante que eles sejam investigados por um médico.
● Diagnóstico
O diagnóstico é feito através da biópsia prostática por via trans-retal ou trans-perineal e guiada por ultrassonografia e/ou ressonância magnética.
A indicação de biópsia depende do toque retal e valores de PSA.
● Tratamento
Para doença localizada (que só atingiu a próstata e não se espalhou para outros órgãos), cirurgia, radioterapia e até mesmo observação vigilante (em algumas situações especiais) podem ser oferecidos. Para doença localmente avançada, radioterapia ou cirurgia em combinação com tratamento hormonal têm sido utilizados. Para doença metastática (quando o tumor já se espalhou para outras partes do corpo), o tratamento mais indicado é a terapia hormonal.
A escolha do tratamento mais adequado deve ser individualizada e definida após médico e paciente discutirem os riscos e benefícios de cada um.
Câncer de pulmão
O câncer de pulmão, segundo as estimativas 2020, é o terceiro mais comum em homens (17.760 casos novos) e o quarto em mulheres no Brasil (12.440 casos novos) – sem contar o câncer de pele não melanoma. É o primeiro em todo o mundo em incidência entre os homens e o terceiro entre as mulheres. Em mortalidade é o primeiro entre os homens e o segundo entre as mulheres segundo estimativas mundiais de 2020, que apontou incidência de 2,12 milhão de casos novos, sendo 1,35 milhão em homens e 770 mil em mulheres.
A taxa de incidência vem diminuindo desde meados da década de 1980 entre homens e desde meados dos anos 2000 entre as mulheres. Essa diferença deve-se aos padrões de adesão e cessação do tabagismo constatados nos diferentes sexos.
No Brasil, a doença foi responsável por 28.620 mortes em 2020. No fim do século XX, o câncer de pulmão se tornou uma das principais causas de morte evitáveis.
O tabagismo e a exposição passiva ao tabaco são importantes fatores de risco para o desenvolvimento de câncer de pulmão.
Em cerca de 85% dos casos diagnosticados, o câncer de pulmão está associado ao consumo de derivados de tabaco.
O cigarro é, de longe, o mais importante fator de risco para o desenvolvimento do câncer de pulmão. A taxa de mortalidade de 2011 para 2015 diminuiu 3,8% ao ano em homens e, 2,3% ao ano em mulheres, devido à redução na prevalência do tabagismo.
A taxa de sobrevida relativa em cinco anos para câncer de pulmão é de 18% (15% para homens e 21% para mulheres). Apenas 16% dos cânceres são diagnosticados em estágio inicial (câncer localizado), para o qual a taxa de sobrevida de cinco anos é de 56%.
Atenção: A informação existente neste portal pretende apoiar e não substituir a consulta médica. Procure sempre uma avaliação pessoal com o Serviço de Saúde.
● Estatísticas
Estimativas de novos casos: 32.560, sendo 18.020 homens e 14.540 mulheres (2022 – INCA);
Número de mortes: 28.620, sendo 16.009 homens e 12.609 mulheres (2020 – Atlas de Mortalidade por Câncer – SIM).
● O que aumenta o risco?
O tabagismo é a principal causa de câncer de pulmão.
A exposição à poluição do ar, infecções pulmonares de repetição, doença pulmonar obstrutiva crônica (enfisema pulmonar e bronquite crônica), fatores genéticos e história familiar de câncer de pulmão favorecem ao desenvolvimento desse tipo de câncer.
Idade avançada: a maior parte dos casos afeta pessoas entre 50 e 70 anos.
O risco de ocorrência do câncer de pulmão e de morte pela doença aumenta quanto maior a intensidade da exposição ao tabagismo. A mortalidade por câncer de pulmão entre fumantes é cerca de 15 vezes maior do que entre pessoas que nunca fumaram, enquanto entre ex-fumantes é cerca de quatro vezes maior.
Outros fatores de risco são: exposição ocupacional a agentes químicos ou físicos (asbesto, sílica, urânio, cromo, agentes alquilantes, radônio entre outros), água potável contendo arsênico, altas doses de suplementos de betacaroteno em fumantes e ex-fumantes.
Os trabalhadores rurais, da construção civil, curtume, fundição de metais, indústrias (alumínio, borracha, cimento e gesso, gráfica e papel, têxtil, metalúrgica, metal pesado, nuclear, eletroeletrônicos, aeronaves, aparelhos médicos, vidro; fertilizantes), mineração, fábrica de baterias, produção de pigmentos, bombeiros hidráulicos, encanadores, eletricistas, mecânicos de automóvel, mineiros, pintores, soldadores, sopradores de vidro, trabalho com isolamento, em navios e docas, conservação do couro, limpeza e manutenção podem apresentar risco aumentado de desenvolvimento da doença.
Se o trabalhador exposto a algum dos agentes ou circunstâncias de exposição citados acima também fumar, o risco de câncer pode ser bem maior, devido ao efeito sinérgico entre tabagismo e alguns agentes químicos e/ou físicos.
● Como prevenir
As seguintes práticas contribuem para prevenção do câncer de pulmão:
● Não fumar
● Evitar o tabagismo passivo
● Evitar a exposição a agentes químicos (como arsênico, asbesto, berílio, cromo, radônio, urânio, níquel, cádmio, cloreto de vinila e éter de clorometil), presentes em determinados ambientes de trabalho.
● Sinais e sintomas
Os sintomas geralmente não ocorrem até que o câncer esteja avançado, mas algumas pessoas com câncer de pulmão em estágio inicial apresentam sintomas. Os mais comuns são:
● Tosse persistente
● Escarro com sangue
● Dor no peito
● Rouquidão
● Piora da falta de ar
● Perda de peso e de apetite
● Pneumonia recorrente ou bronquite
● Sentir-se cansado ou fraco
● Nos fumantes, o ritmo habitual da tosse é alterado e aparecem crises em horários incomuns
Se você for ao médico quando perceber algum desses sintomas pela primeira vez e estiver com câncer de pulmão, a doença pode ser diagnosticada em estágio inicial, quando é mais provável que o tratamento seja efetivo.
● Detecção precoce
A detecção precoce do câncer é uma estratégia utilizada para encontrar um tumor numa fase inicial e, assim, possibilitar maior chance de tratamento bem sucedido.
A detecção precoce pode ser feita por meio da investigação com exames clínicos, laboratoriais, endoscópios ou radiológicos, de pessoas com sinais e sintomas sugestivos da doença (diagnóstico precoce), ou de pessoas sem sinais ou sintomas (rastreamento), mas pertencentes a grupos com maior chance de ter a doença.
Não há evidência científica de que o rastreamento do câncer de pulmão na população geral traga mais benefícios do que riscos e, portanto, até o momento, ele não é recomendado. Estudos recentes mostraram a possibilidade de que a realização de uma tomografia de baixa dose de radiação em grandes fumantes (um maço por dia por 30 anos), com mais de 55 anos de idade, possa reduzir a mortalidade por esse câncer. Entretanto, há riscos ligados à investigação que se segue nos casos positivos. Por isso, a decisão de fazer ou não esse exame deve ser discutida entre o paciente e o médico.
Já o diagnóstico precoce do câncer de pulmão é possível em apenas parte dos casos, pois a maioria dos pacientes só apresenta sinais e sintomas em fases mais avançadas da doença. Os sinais e sintomas mais comuns e que devem ser investigados são:
● Tosse e rouquidão persistentes
● Sangramento pelas vias respiratórias
● Dor no peito
● Dificuldade de respirar
● Fraqueza e perda de peso sem causa aparente
Na maior parte das vezes esses sintomas não são causados por câncer, mas é importante que eles sejam investigados por um médico, principalmente se não melhorarem em poucos dias.
● Diagnóstico
Raio-X do tórax, complementado por tomografia computadorizada são os exames iniciais para investigar uma suspeita de câncer de pulmão. Em pacientes assintomáticos sob risco de câncer de pulmão ou com sintomas precoces sugestivos (emagrecimento, tosse persistente, padrão de tosse diferente do habitual) a realização do Raio-X de tórax é de grande valor.
A broncoscopia (endoscopia respiratória) deve ser feita para avaliar a árvore traquebrônquica e, eventualmente, permitir a biópsia (retirada de pedacinhos do tumor com uma agulha para exame). É fundamental obter um diagnóstico de certeza pela patologia.
Uma vez obtida a confirmação da doença, é feito o estadiamento, que avalia o estágio de evolução, ou seja, verifica se a doença está restrita ao pulmão ou disseminada para outros órgãos. O estadiamento é feito por meio de vários exames, como biópsia pulmonar guiada por tomografia, biópsia por broncoscopia, tomografia de tórax, ressonância nuclear, PET-CT, cintilografia óssea, mediastinoscopia, ecobroncoscopia, entre outros.
● Tratamento
O tratamento do câncer de pulmão requer a participação de um grupo multidisciplinar, formado por oncologista, cirurgião torácico, pneumologista, radioterapeuta, radiologista intervencionista, médico nuclear, enfermeiro, fisioterapeuta, nutricionista e assistente social.
Para o adequado planejamento do tratamento, é necessário fazer o diagnóstico histológico e o estadiamento para definir se a doença está localizada no pulmão ou se existem focos em outros órgãos. Para os pacientes com doença localizada, e, particularmente, sem linfonodo (gânglio) aumentado (íngua) no mediastino (região entre os dois pulmões), o tratamento é cirúrgico, seguido ou não de quimioterapia e/ou radioterapia.
Para aqueles com doença localizada no pulmão e nos linfonodos, o tratamento é feito com radioterapia e quimioterapia ao mesmo tempo.
Em pacientes que apresentam metástases a distância, o tratamento é com quimioterapia ou, em casos selecionados, com medicação baseada em terapia-alvo.
Portanto, o tratamento do câncer de pulmão depende do tipo histológico e do estágio da doença, podendo ser tratado com cirurgia, quimioterapia ou radioterapia, e/ou modalidades combinadas.
Modalidades de tratamento
Cirurgia
A cirurgia, quando possível, consiste na retirada do tumor com uma margem de segurança, além da remoção dos linfonodos próximos ao pulmão e localizados no mediastino. É o tratamento de escolha por proporcionar melhores resultados e controle da doença. Cerca de 20% dos casos são passiveis de tratamento cirúrgico. Porém, na grande maioria (80-90% dos casos) a cirurgia não é possível na ocasião do diagnóstico, devido à extensão da doença (estágio avançado) ou à condição clínica debilitada do paciente.
As cirurgias para tratamento do câncer de pulmão podem ser:
● Segmentectomia e ressecção em cunha: Quando se retira uma parte pequena do pulmão (somente o segmento ou parte do segmento que envolve o tumor), reservada para pacientes com tumores pequenos e que não suportam cirurgias maiores por apresentarem idade ou condições clínicas e/ou respiratórias limitadas.
● Lobectomia: É a cirurgia de escolha para o tratamento do câncer de pulmão. Retira-se todo o lobo pulmonar (grupo de segmentos), onde o tumor está situado. É o mais adequado por remover toda a doença de forma anatômica.
● Pneumectomia: É a retirada de um pulmão inteiro (suas indicações são limitadas e restritas). Procedimento com morbidade maior e não tolerado por alguns pacientes.
● Quimioterapia: O tratamento quimioterápico visa a destruir as células cancerígenas, assim como reduzir o crescimento do tumor ou amenizar os sintomas da doença. Pode apresentar efeitos colaterais indesejáveis, não sendo tolerada por todos os pacientes.
● Radioterapia: Utiliza radiação para destruir as células cancerígenas. Pode ser utilizada antes ou após a cirurgia. Também pode ocasionar uma série de efeitos colaterais (como pneumonite e esofagite).
● Terapia-alvo: Trata-se de uma nova forma de tratamento de câncer, frequentemente usada em pacientes cujo tumor tenha determinadas características moleculares (genéticas). Essas medicações têm sido reservadas para o tratamento de doenças avançadas. Novos estudos estão em andamento para selecionar o grupo de pacientes que melhor se beneficiará deste tratamento.
Câncer do sistema nervoso central
Os códigos topográficos são C70-C72
O cérebro e a medula espinhal formam o Sistema Nervoso Central (SNC). Os tumores do SNC devem-se ao crescimento de células anormais nos tecidos dessas localizações. O câncer do SNC representa de 1,4 a 1,8% de todos tumores malignos no mundo. Cerca de 88% dos tumores de SNC são no cérebro.
Atenção: As informações neste portal pretendem apoiar e não substituir a consulta médica. Procure sempre uma avaliação no Serviço de Saúde.
● Estatísticas
Estimativas de novos casos: 11.490, sendo 6.110 homens e 5.380 mulheres (2022 – INCA);
Número de mortes: 9.355, sendo 4.787 homens e 4.567 mulheres (2020 – Atlas de Mortalidade por Câncer – SIM).
● O que aumenta o risco?
As causas de tumores do SNC ainda são alvo de muitos estudos. Entende-se atualmente que essa doença é multifatorial, ou seja, ela é causada pelo somatório de várias alterações genéticas. Algumas dessas alterações são adquiridas durante a vida, por predisposição ou por exposição. Outras são hereditárias e estão presentes em algumas síndromes familiares associadas com tumores do SNC, como a neurofibromatose.
Os fatores que conhecidamente aumentam o risco são:
● Exposição a radiação ionizante – por exemplo, profissionais que lidam com raios-X, pessoas que se submetem à radioterapia ou a exames excessivos com radiação (tomografia).
● Deficiência do sistema imunológico – seja ela causada pelo vírus HIV ou pelo uso de medicamentos ou drogas que suprimem o sistema imunológico.
Muitos outros possíveis fatores de risco para o desenvolvimento desses tumores já foram estudados, mas até hoje não se confirmou sua relação com a doença. Entre eles: traumatismos na região da cabeça, várias substâncias químicas (entre elas alguns derivados do petróleo), consumo de aspartame (tipo de adoçante artificial).
Alguns estudos tentaram relacionar a exposição excessiva ao celular (radiofrequência) e transformadores/cabos de alta tensão (ondas eletromagnéticas) com um possível aumento de risco de tumores do SNC, mas até agora nada ficou estabelecido.
As causas ambientais e ocupacionais relacionadas ao maior risco de tumores do SNC são:
● Radiação (raios-x e gama): aumento do risco para gliomas como consequência do tratamento de radioterapia para tumores primários
● Exposição a arsênico, chumbo, mercúrio, óleo mineral e HPA
● Trabalhar na indústria petroquímica (combustíveis), nas indústrias da borracha, plástico, gráfica, papel, têxtil e de agrotóxicos; refinaria, usina nuclear, produção e reparo de veículos a motor, na prestação de serviços elétricos e de telefonia e na agricultura (devido ao contato com agrotóxicos, solventes, diesel, poeiras, dentre outros)
● Campos magnéticos de muita baixa frequência (<3 mG) parecem estar ligados a glioblastomas em homens, mas não nas mulheres
Estudos apontam fortes evidências da relação do excesso de gordura corporal com o aumento do risco para o desenvolvimento de meningioma. Verifique se seu peso está adequado.
● Como prevenir?
Até o momento, não existem medidas definidas para a prevenção específica dos tumores de SNC.
● Sinais e sintomas
Dor de cabeça com alarmes – Não é qualquer dor de cabeça comum que levanta a suspeita de tumores do SNC, apenas quando ela apresenta algum alarme. Esses alarmes são: surgimento de uma dor de cabeça nova (para quem nunca sente esse tipo de dor), mudança do tipo de dor de cabeça, piora da intensidade (quando ela fica mais forte com o passar do tempo), aumento da frequência (quando a dor aparece mais vezes), ou quando a dor é fixa (toda vez ela aparece no mesmo lugar).
Epilepsia ou outras crises convulsivas – principalmente quando o paciente apresenta a crise pela primeira vez, ou não tinha recebido o diagnóstico de epilepsia antes.
Perda de funções neurológicas – que são chamados de déficits focais – quando há perda de força ou do tato nos membros; de visão ou de audição; alterações da fala ou da capacidade intelectual (compreensão, raciocínio, escrita, cálculo, reconhecimento de pessoas); ou de comportamento (apatia, agitação ou agressividade) em relação ao padrão normal da pessoa. O surgimento de uma ou mais dessas alterações deve ser sempre relatada ao médico.
● Detecção precoce
A detecção precoce do câncer é uma estratégia para encontrar o tumor numa fase inicial e, assim, possibilitar maior chance de tratamento.
A detecção precoce pode ser feita por meio da investigação com exames clínicos, laboratoriais ou radiológicos, de pessoas com sinais e sintomas sugestivos da doença (diagnóstico precoce), ou com o uso de exames periódicos em pessoas sem sinais ou sintomas (rastreamento), mas pertencentes a grupos com maior chance de ter a doença.
Não existem exames de rotina padronizados para detecção precoce de tumores do Sistema Nervoso Central e não há evidência científica de que o rastreamento do câncer do SNC traga mais benefícios do que riscos e, portanto, até o momento, ele não é recomendado.
Já o diagnóstico precoce possibilita melhores resultados em seu tratamento e deve ser buscado com a investigação de sinais e sintomas como:
● Perda de funções neurológicas
● Dores de cabeça
● Náuseas e vômitos
● Convulsões
● Dificuldades de equilíbrio
● Visão turva
● Mudanças de comportamento
● Sonolência acentuada e coma
Na maior parte das vezes, esses sintomas não são causados por câncer, mas é importante que eles sejam investigados por um médico, principalmente se não melhorarem em alguns dias.
● Diagnóstico
Todos os sintomas devem ser relatados a seu médico. As informações dadas pelo paciente e pelos familiares, aliadas aos exames físico e neurológico realizados na consulta médica serão fundamentais para as suspeitas de tumor do SNC.
Os exames de imagem com Tomografia Computadorizada (TC) e Ressonância Magnética (RM) com contraste são os principais na investigação dessas doenças. Existem estudos especiais, mais aprofundados, realizados com a TC e a RM, tais como: a AngioTC e a AngioRM, a espectroscopia, permeabilidade, difusão, perfusão e outros.
Alguns tumores possuem investigação diagnóstica com exames de laboratório, campimetria, audiometria; incluindo consultas e exames realizados por várias especialidades médicas diferentes.
● Tratamento
Os tumores do Sistema Nervoso Central têm tratamento complexo e que envolve vários profissionais de saúde diferentes, como fisioterapeuta, enfermeiro, fonoaudiólogo e nutricionista. O tratamento começa com o neurocirurgião e envolve algum procedimento neurocirúrgico para remoção do tumor ou de fragmento de tecido para biópsia. O material retirado na cirurgia é examinado pelo médico patologista para chegar ao diagnóstico definitivo, que vem por escrito no laudo histopatológico. Os próximos passos e a evolução vão depender do tipo específico do tumor, que consta no laudo da patologia.
A partir daí, o tratamento geralmente envolve o oncologista clínico, com o planejamento da quimioterapia, e o radioterapeuta, com as sessões de radioterapia. Todo o seguimento e acompanhamento serão feitos em conjunto pelo neurocirurgião, pelo oncologista clínico e pelo radioterapeuta. Outras especialidades médicas podem ser necessárias também durante o acompanhamento.
Câncer de testículo
O tumor de testículo corresponde a 5% do total de casos de câncer entre os homens. É facilmente curado quando detectado precocemente e apresenta baixo índice de mortalidade.
Apesar de raro, preocupa porque a maior incidência é em homens em idade produtiva – entre 15 e 50 anos. Nessa fase, há chance de ser confundido, ou até mesmo mascarado, por orquiepididimites (inflamação dos testículos e dos epidídimos (canais localizados atrás dos testículos e que coletam e carregam o esperma) geralmente transmitidas sexualmente.
Atenção: A informação existente neste portal pretende apoiar e não substituir a consulta médica. Procure sempre uma avaliação pessoal com o Serviço de Saúde.
● Estatísticas
Número de mortes: 430 (2020 – Atlas de Mortalidade por Câncer – SIM).
● O que aumenta o risco?
● Histórico familiar deste tumor
● Historia prévia em testículo contralateral
● Infertilidade
● Criptorquidia (não descida de um ou dos dois testículos para a bolsa escrotal). Na infância, é importante o exame do pediatra para verificar se ocorreu normalmente a descida dos testículos
● Trabalhadores expostos a agrotóxicos podem apresentar risco aumentado de desenvolvimento da doença.
● Sinais e sintomas
O mais comum é o aparecimento de um nódulo duro, geralmente indolor, aproximadamente do tamanho de uma ervilha. Mas deve-se ficar atento a outras alterações, como aumento ou diminuição no tamanho dos testículos, endurecimentos, dor imprecisa na parte baixa do abdômen, sangue na urina e aumento ou sensibilidade dos mamilos. Caso sejam observadas alterações, o médico, de preferência um urologista, deve ser consultado.
● Detecção precoce
A detecção precoce do câncer é a estratégia para encontrar o tumor em fase inicial e, assim, possibilitar maior chance de tratamento.
A detecção pode ser feita por meio da investigação com exames clínicos, laboratoriais ou radiológicos, de pessoas com sinais e sintomas sugestivos da doença (diagnóstico precoce), ou com o uso de exames periódicos em pessoas sem sinais ou sintomas (rastreamento) mas pertencentes a grupos com maior chance de ter a doença.
Não há evidência científica de que o rastreamento do câncer de testículo traga mais benefícios do que riscos e, portanto, até o momento, ele não é recomendado.
Já o diagnóstico precoce desse tipo de câncer possibilita melhores resultados em seu tratamento e deve ser buscado com a investigação de sinais e sintomas como:
● Aumento de tamanho, de forma ou textura de testículo.
Na maior parte das vezes esses sintomas não são causados por câncer, mas é importante que eles sejam investigados por um médico.
● Diagnóstico
Se por um lado o câncer de testículo é um tipo agressivo, com alto índice de duplicação das células tumorais (que causam rápida evolução da doença), por outro, é de fácil diagnóstico e alto índice de cura, já que responde bem aos tratamentos quimioterápicos. O diagnóstico se faz pelo exame de ultrassonografia da bolsa escrotal e pela dosagem de marcadores tumorais no sangue.
Diagnóstico precoce
O autoexame dos testículos é um hábito importante para o diagnóstico precoce desse tipo de câncer. Apesar de não haver protocolo determinado, a autoavaliação deve ser estimulada e assistência médica recomendada em caso de alterações ou dúvidas.
● Tratamento
O tratamento inicial é sempre cirúrgico. Caso o nódulo seja pequeno e os marcadores tumorais sejam normais, pode-se optar por biópsia (retirada de um fragmento de tecido para ser examinado ao microscópio). O resultado do exame é dado ainda durante a cirurgia. Em caso positivo para câncer, o testículo é extraído, em parte ou totalmente. O mais comum é ocorrer a retirada completa do testículo afetado (marcadores previamente aumentados ou lesões maiores). A função sexual ou reprodutiva do paciente não é afetada, desde que o outro testículo esteja saudável.
O tratamento posterior poderá ser radioterápico, quimioterápico ou de controle clínico. A complementação dependerá de investigação, que avaliará a presença ou a possibilidade de disseminação da doença para outros órgãos.
Câncer de tireoide
O câncer da tireoide é o mais comum da região da cabeça e pescoço e afeta três vezes mais as mulheres do que os homens. Pela mais recente estimativa brasileira (2022), é o terceiro tumor mais frequente em mulheres na Região Sudeste e na Região Nordeste (sem considerar o câncer de pele não-melanoma).
Os carcinomas diferenciados são os tipos mais frequentes. Dentre eles estão o papilífero (entre 50% e 80% dos casos), o folicular (de 15% a 20% dos casos) e o de células de Hürthle. Existem ainda os carcinomas pouco diferenciados (cerca de 10% dos casos) e os indiferenciados (também cerca de 10%).
Atenção: A informação existente neste portal pretende apoiar e não substituir a consulta médica. Procure sempre uma avaliação pessoal com o Serviço de Saúde.
● Estatísticas
Estimativas de novos casos: 4.820, 760 sendo homens e 4.060 mulheres (2022 – INCA);
Número de mortes: 837, sendo 288 homens e 549 mulheres (2020 – Atlas de Mortalidade por Câncer – SIM).
● O que aumenta o risco?
● História de irradiação (ter sido submetido à radioterapia) do pescoço, mesmo em baixas doses
● História familiar de câncer da tireoide
● Associação com dietas pobres em iodo
● Como prevenir?
● Manter o peso corporal adequado.
● Sinais e sintomas
A presença de um nódulo na tireoide, glândula localizada na região anterior baixa do pescoço, normalmente não é indicação de câncer. Entretanto, a ocorrência de nódulo tireoidiano em pacientes com história de irradiação prévia do pescoço (que já foram submetidos à radioterapia) ou história familiar de câncer da tireoide é considerado suspeito.
Nódulos tireoideanos que apresentam crescimento rápido também são mais suspeitos de serem malignos.
Nódulo tireoidiano, associado à linfonodomegalia cervical (gânglios linfáticos aumentados no pescoço) e/ou à rouquidão, pode ser indicação de um tumor maligno.
Em alguns casos mais avançados, além da rouquidão, sintomas compressivos e até mesmo sensação de falta de ar e dificuldade em engolir alimentos podem ser sintomas sugestivos de malignidade diante de uma massa localizada na tireoide.
● Detecção precoce
A detecção precoce do câncer é uma estratégia para encontrar o tumor numa fase inicial e, assim, possibilitar maior chance de tratamento.
A detecção pode ser feita por meio da investigação com exames clínicos, laboratoriais ou radiológicos, de pessoas com sinais e sintomas sugestivos da doença (diagnóstico precoce), ou com exames periódicos em pessoas sem sinais ou sintomas (rastreamento), mas pertencentes a grupos com maior chance de ter a doença.
Não há evidência científica de que o rastreamento do câncer de tireoide traga mais benefícios do que riscos e, portanto, até o momento, ele não é recomendado.
Já o diagnóstico precoce desse tipo de câncer possibilita melhores resultados em seu tratamento e deve ser buscado, principalmente, com a investigação de algum nódulo inexplicado na tireoide. A conduta diante dos nódulos tireoideanos está bem estabelecida e vai levar em consideração a idade, o sexo, a apresentação do nódulo e sua evolução, a realização da ultrassonografia e do exame de sangue. Com essas informações, é avaliada a necessidade ou não da realização de punção aspirativa do nódulo para melhor definição de suspeita.
Na maior parte das vezes, a presença de um nódulo na tireoide não é câncer, mas é importante que ele seja investigado por um médico.
● Diagnóstico
O diagnóstico do câncer da tireoide começa com a história clínica e o exame físico. Muitas vezes, em tumores pequenos, os pacientes são assintomáticos. O diagnóstico normalmente é feito após realização de ultrassonografia do pescoço na qual é encontrado um nódulo. De acordo com as características do nódulo, é feita punção aspirativa, por meio da qual pode ser confirmado o diagnóstico de câncer. Caso seja esse o resultado, o paciente é encaminhado ao cirurgião para tratamento.
● Tratamento
O tratamento do câncer da tireoide é cirúrgico. A tireoidectomia (retirada da tireoide) total ou parcial (em casos indicados) é o tratamento de escolha.
O tratamento dos carcinomas bem diferenciados (papilífero e folicular) depende dos riscos associados (extensão da cirurgia e necessidade da complementação terapêutica com iodo radioativo).
Alguns outros tipos histológicos, como é o caso dos carcinomas medulares, têm indicação de tireoidectomia total já associada à retirada dos linfonodos vizinhos à glândula.
Em casos de tumores que se espalharam para gânglios linfáticos cervicais (do pescoço), o tratamento do tumor primário deve ser associado à retirada dos gânglios linfáticos afetados. A complementação terapêutica com o iodo radioativo deve ser sempre utilizada em pacientes com carcinomas bem diferenciados, considerados de alto risco e submetidos à tireoidectomia total.
Câncer infantojuvenil
Assim como nos países desenvolvidos, no Brasil, o câncer já representa a primeira causa de morte (8% do total) por doença entre crianças e adolescentes de 1 a 19 anos.
O câncer infantojuvenil corresponde a um grupo de várias doenças que têm em comum a proliferação descontrolada de células anormais e que pode ocorrer em qualquer local do organismo. Diferentemente do câncer do adulto, o câncer infantojuvenil geralmente afeta as células do sistema sanguíneo e os tecidos de sustentação. Por serem predominantemente de natureza embrionária, tumores na criança e no adolescente são constituídos de células indiferenciadas, o que, geralmente, proporciona melhor resposta aos tratamentos atuais.
Hepatoblastoma
O hepatoblastoma é o mais comum tumor maligno que surge, primariamente, no fígado de crianças. Ocorre predominantemente abaixo dos três anos, sendo raro após o quinto ano de idade. É mais comum no sexo masculino. Com o tratamento atual, cerca de 70-80% das crianças podem ser curadas. Os avanços se devem a métodos de imagem modernos, técnicas cirúrgicas sofisticadas, incluindo o transplante hepático e o uso eficiente de regimes de quimioterapia.
● Sinais e sintomas
Os sintomas dependem do tamanho do tumor, os mais comuns são: aumento abdominal, perda de peso, perda de apetite, dor abdominal, náuseas e vômitos, febre, aumento das veias abdominais, icterícia (coloração amarelada dos olhos e pele) e puberdade precoce.
Neuroblastoma
O neuroblastoma é um câncer que acomete principalmente as crianças menores de 10 anos, incluindo os recém-nascidos e lactentes. A doença surge em geral nas glândulas adrenais, localizadas na parte superior do rim e leva normalmente ao aumento do tamanho do abdome. Pode surgir em outras localizações, como por exemplo, na região paravertebral podendo causar fraquezas em membros. Algumas vezes a doença pode estar disseminada ao diagnóstico, levando a um quadro de emagrecimento, irritabilidade, palidez, febre e dor óssea.
● Tratamento
O tratamento é individualizado, de acordo com as características clínicas e biológicas da doença e pode incluir quimioterapia, cirurgia, radioterapia e até o transplante de medula óssea. A abordagem multidisciplinar é importante para o melhor resultado do tratamento.
Osteossarcoma
O osteossarcoma é o tumor maligno ósseo mais frequente na infância e adolescência, comumente associado a dor local, como também alterações ósseas. Devido a sua maior prevalência ser nas pernas, a alteração na marcha é uma das principais queixas.
Como em todos os tipos de câncer, o melhor prognóstico se dá quando o diagnóstico é feito na fase mais precoce da doença, quando as respostas aos tratamentos são mais promissoras.
● Tratamento
O tratamento vem avançando com a abordagem multimodal, utilizando o tratamento sistêmico com quimioterapia, associado com o tratamento local, que inclui a cirurgia.
O tipo de tratamento local (amputação versus preservação de membro) vai depender da localização do tumor e da resposta ao tratamento. O objetivo é alcançar a cura com melhor qualidade de vida possível.
Rabdomiossarcoma
Rabdomiossarcoma é um tumor maligno que surge de células que desenvolvem os músculos estriados da musculatura esquelética. Faz parte do grupo de sarcomas de partes moles, sendo o tipo mais comum na infância. Corresponde por 4 a 5% dos tumores malignos na faixa etária pediátrica.
Os principais locais acometidos são cabeça e pescoço, sistema urinário e extremidades, podendo, ainda, estar espalhado (com metástase) no momento do diagnóstico (cerca de 15 a 25%), sendo os principais locais encontrados: pulmão, medula óssea, linfonodo e ossos.
● O que aumenta o risco?
A causa ainda é desconhecida, mas pode estar associado a síndromes familiares, como Síndrome de Li Fraumeni e Neurofibromatose, e anormalidades congênitas (envolvendo o sistema urinário e sistema nervoso central).
● Sinais e sintomas
A apresentação clínica varia dependendo do local de origem, mas normalmente aparece uma massa indolor, com crescimento progressivo, sem história de trauma, aderidos na musculatura, medindo mais do que 2cm.
Outros sinais e sintomas são: proptose ocular (tumor orbitário), obstrução nasal, podendo ocorrer secreção com sangue (localização nasofaringe/rinofaringe), obstrução do conduto auditivo médio com eliminação de pólipos ou secreção com sangue (tumor do ouvido médio), retenção de urina e/ou hematúria (tumor de bexiga ou próstata), aumento do volume da bolsa escrotal/testicular ou secreção vaginal com sangramento.
● Tratamento
O tratamento envolve uma abordagem multimodal com quimioterapia, cirurgia e ou radioterapia, dependendo da localização de origem do tumor. Atualmente cerca de 70% dos pacientes sobrevivem por cinco anos ou mais.
O tratamento deve ser realizado em centros especializados na atenção à criança com câncer, com equipe multiprofissional especializada.
Retinoblastoma
O retinoblastoma é um tumor maligno originário das células da retina, que é a parte do olho responsável pela visão, afetando um ou ambos os olhos. Geralmente ocorre antes dos 5 anos de idade.
● Sinais e sintomas
A principal manifestação é um reflexo brilhante no olho doente, parecido com o brilho que apresentam os olhos de um gato quando iluminados à noite. As crianças podem ainda ficar estrábicas (vesgas), ter dor e inchaço nos olhos ou perder a visão.
● Diagnóstico
Os casos podem ser diagnosticados por médicos experientes por meio de exame do fundo de olho, com a pupila bem dilatada. Em geral, não se deve realizar biópsias.
Todos os pacientes devem passar por estudo de aconselhamento genético para identificação de casos que são hereditários.
Se outras pessoas da família já tiveram o tumor, as crianças devem ser examinadas por um oftalmologista experiente desde a hora do nascimento, e durante os primeiros anos de vida, para que o diagnóstico seja o mais precoce possível.
● Tratamento
Os tumores pequenos podem ser tratados com métodos especiais, que permitem que a criança continue a enxergar normalmente. Nos casos mais avançados, o olho pode precisar ser retirado e a criança pode precisar de quimioterapia e/ou radioterapia.
Sarcoma de Ewing
O sarcoma de Ewing é o segundo tumor ósseo mais frequente na infância e adolescência. Trata-se de um câncer altamente agressivo, e pode também surgir em tecidos de partes moles (músculos, cartilagens). Os avanços no tratamento levaram a uma melhora significativa dos resultados. Pacientes com doença localizada têm sobrevida em torno de 70-80%. Em pacientes com doença metastática (quando o câncer se espalhou), a sobrevida é em torno de 30%.
● Sinais e sintomas
Os sinais e sintomas iniciais incluem massa ou inchaço na área do tumor, dor óssea – que pode piorar à noite, febre sem causa conhecida, perda de peso e cansaço.
Tumor de Wilms
O Tumor de Wilms (também conhecido como Nefroblastoma) é um tumor maligno originado no rim. É o tipo de tumor renal mais comum na infância e pode acometer um ou ambos os rins.
● O que aumenta o risco?
Algumas síndromes genéticas podem estar associadas a um maior risco de desenvolver a doença.
● Sinais e sintomas
Esse tipo de tumor pode ser evidenciado apenas como massa palpável no abdome ou apresentar outros sintomas associados, como infecção urinária, sangue na urina (hematúria), pressão alta (hipertensão arterial), e/ou dor abdominal. Na maior parte das vezes, o estado geral da criança com Tumor de Wilms é bom. Em casos mais graves, podem ocorrer metástases principalmente para o pulmão.
● Diagnóstico
O diagnóstico é feito por meio de exames de imagem (como ultrassonografia de abdome, radiografia de tórax, tomografia computadorizada de tórax, abdome e pelve, ressonância nuclear magnética de abdome), com ou sem biópsia da massa inicialmente.
● Tratamento
O tratamento deste tipo de tumor é baseado em cirurgia, quimioterapia e/ou radioterapia em alguns casos. Os pacientes com a doença localizada, em geral, têm boa resposta ao tratamento, com alta taxa de cura, alcançando até 90%. Mesmo nos pacientes com doença metastática, a resposta ao tratamento também pode ser bastante boa.
Tumores de células germinativas
Os tumores de células germinativas (TCGs) são neoplasias benignas ou malignas derivadas das células germinativas, que dão origem aos espermatozoides e óvulos. Podem ocorrer dentro das gônadas (ovários ou testículos), mas também podem aparecer fora das gônadas, sendo chamados de extragonadais (os tipos mais comuns são: sacrococcígeo, retroperitôneo, mediastino e sistema nervoso central). Representam 3,3% dos tumores malignos na faixa etária pediátrica.
Devido aos avanços no tratamento houve uma melhora significativa dos resultados. Pacientes com doença maligna localizada têm entre 80 e 90% de sobrevida
● Sinais e sintomas
Os sinais e sintomas variam de acordo com a localização do tumor: dor abdominal que pode ser crônica ou aguda, mimetizando um quadro de abdome agudo; distensão abdominal; massa palpável e puberdade precoce.
Tumores do sistema nervoso central
Os tumores do Sistema Nervoso Central (SNC) ocorrem devido ao crescimento de células anormais no cérebro das crianças. Correspondem à segunda malignidade e ao tumor sólido mais comum na infância.
● Sinais e sintomas
Crianças que apresentam sintomas persistentes de dor de cabeça, vômitos, visão alterada, dificuldade para andar, crises convulsivas, perda dos marcos de desenvolvimento, dentre outras anormalidades, devem ser avaliadas por profissionais de saúde para avaliar a necessidade de serem submetidas a exames de imagem, como a tomografia computadorizada de crânio com contraste e/ou ressonância magnética de crânio.
O diagnóstico precoce dos tumores cerebrais pode diminuir a morbidade da doença e as sequelas a longo prazo.
● Tratamento
O tratamento e as chances de recuperação dependem do tipo de tumor, da sua localização no cérebro, se houve disseminação e a idade do paciente. O tratamento dos tumores cerebrais em crianças é diferente do tratamento dos tumores cerebrais em adultos.
Cuidados paliativos pediátricos
Cuidados paliativos pediátricos foram definidos em 1998 como a assistência prestada ao paciente com doença crônica e/ou ameaçadora da vida. Devem ser iniciados no diagnóstico, independentemente do tratamento da doença de base. Os cuidados paliativos pediátricos envolvem a equipe multiprofissional e dão suporte físico (controle de sintomas) emocional, espiritual e social à criança, atendendo também às necessidades da família.
Apesar de a oncologia pediátrica ser uma especialidade que busca não somente aumentar as chances de cura de crianças, mas também diminuir as sequelas decorrentes do tratamento, nem todas sobreviverão, sendo os cuidados paliativos de fundamental importância para o atendimento adequado desde o período do diagnóstico ao desfecho da doença, além de acompanhar e auxiliar no processo de luto da família.
Os cuidados paliativos em oncologia pediátrica são parte integrante do cuidado, e aprimorá-los é prerrogativa de fundamental importância, pois são utilizados para melhorar a qualidade de vida das crianças e adolescentes em qualquer fase de seu tratamento.
Principais objetivos dos cuidados paliativos:
● Controlar a dor e outros sintomas físicos, através de diagnóstico precoce e preciso.
● Promover ações que facilitem ao indivíduo exercer sua espiritualidade, protegendo a sua autonomia e vontade.
● Aumentar a qualidade de vida, influenciando de maneira positiva o curso da doença.
● Auxiliar a retirada de medidas intensivas de suporte quando esta for uma decisão compartilhada entre a equipe assistente e a família.
● Acompanhar o cuidado de fim de vida dos pacientes internados quando solicitados pelo médico da instituição e/ou médico assistente, visando a proteger os interesses do paciente, respeitando a sua autonomia e escolhas, evitando medidas “fúteis de suporte” de acordo com as boas práticas clínicas.
● Oferecer sistema de apoio para ajudar o paciente e a família a lidar da melhor maneira possível com a doença e o tratamento.
● Acompanhar o luto dos familiares quando houver vínculo estabelecido com os profissionais.
● Capacitar os profissionais em cuidados paliativos para não paliativistas, através de educação continuada.
● Auxiliar na mediação de conflitos principalmente os relacionados a decisões de fim de vida.
● Participar da comunicação de notícias difíceis quando identificada a necessidade.
Os tumores mais frequentes na infância e na adolescência são as leucemias (que afetam os glóbulos brancos), os que atingem o sistema nervoso central e os linfomas (sistema linfático).
Também acometem crianças e adolescentes o neuroblastoma (tumor de células do sistema nervoso periférico, frequentemente de localização abdominal), tumor de Wilms (tipo de tumor renal), retinoblastoma (afeta a retina, fundo do olho), tumor germinativo (das células que originam os ovários e os testículos), osteossarcoma (tumor ósseo) e sarcomas (tumores de partes moles).
Assim como nos países desenvolvidos, no Brasil, o câncer já representa a primeira causa de morte (8% do total) por doença entre crianças e adolescentes de 1 a 19 anos.
Nas últimas quatro décadas, o progresso no tratamento do câncer na infância e na adolescência foi extremamente significativo. Hoje, em torno de 80% das crianças e adolescentes acometidos da doença podem ser curados, se diagnosticados precocemente e tratados em centros especializados. A maioria deles terá boa qualidade de vida após o tratamento adequado.
● Estatísticas
Estimativa de novos casos: 8.460, sendo 4.310 para o sexo masculino e 4.150 para o sexo feminino (2020 – INCA);
Número de mortes: 2.289, sendo 1.295 homens e 994 mulheres (2020 – Atlas de Mortalidade por Câncer – SIM).
● O que aumenta o risco?
Ao contrário de muitos cânceres de adultos, os fatores de risco relacionados com o estilo de vida (como o tabagismo) não influenciam o risco de uma criança desenvolver câncer.
Muito raramente uma criança pode apresentar alterações genéticas que as tornem propensas a ter um certo tipo de câncer.
● Como prevenir?
Nos tumores da infância e adolescência, até o momento, não existem evidências científicas que deixem claro a associação entre a doença e os fatores ambientais. Logo, prevenção é um desafio para o futuro. A ênfase atual deve ser dada ao diagnóstico precoce e à orientação terapêutica de qualidade.
● Sinais e sintomas
Os pais devem estar alertas ao fato de que a criança não inventa sintomas. Ao sinal de alguma anormalidade, devem levar seus filhos ao pediatra para avaliação. Na maioria das vezes, os sintomas estão relacionados a doenças comuns na infância, mas isto não deve ser motivo para descartar a visita ao médico.
A manifestação clínica dos tumores infantojuvenis pode não diferir muito de doenças benignas (sem maior gravidade) comuns nessa faixa etária. Muitas vezes, a criança ou o jovem está em condições razoáveis de saúde no início do adoecimento. Por esse motivo, o conhecimento do médico sobre a possibilidade de ser câncer é fundamental.
Conheça algumas formas de apresentação dos tumores da infância:
● Nas leucemias, pela invasão da medula óssea por células anormais, a criança se torna mais sujeita a infecções, pode ficar pálida, ter sangramentos e sentir dores ósseas.
● No retinoblastoma, um sinal importante é o chamado “reflexo do olho do gato”, embranquecimento da pupila quando exposta à luz. Pode se apresentar, também, por meio de fotofobia (sensibilidade exagerada à luz) ou estrabismo (olhar vesgo). Geralmente acomete crianças antes dos três anos. Atualmente, a pesquisa desse reflexo pode ser feita desde a fase de recém-nascido.
● Aumento do volume ou surgimento de massa no abdômen podem ser sintomas de tumor de Wilms (que afeta os rins) ou neuroblastoma.
● Tumores sólidos podem se manifestar pela formação de massa, visível ou não, e causar dor nos membros. Esse sintoma é frequente, por exemplo, no osteossarcoma (tumor no osso em crescimento), mais comum em adolescentes.
● Tumor de sistema nervoso central tem como sintomas dores de cabeça, vômitos, alterações motoras, alterações de comportamento e paralisia de nervos.
● Diagnóstico
O tratamento do câncer começa com o diagnóstico correto. Para isso, é necessário um laboratório confiável e o estudo de imagens.
Nos tumores sólidos, um estudo de imagem orienta para o procedimento inicial a ser realizado: algumas vezes é possível abordagem cirúrgica para a ressecção completa do tumor. Quando não for possível, será realizada uma biópsia para fornecer o diagnóstico histopatológico e início do tratamento quimioterápico. Nestes casos, a ressecção do tumor ocorrerá em um segundo momento. Dessa forma, atualmente consegue-se evitar cirurgias que causem muitos danos ao paciente, mantendo-se uma boa chance de cura. Somente em algumas situações muito específicas, o exame de imagem é suficiente para iniciar um tratamento.
● Tratamento
Pela sua complexidade, o tratamento deve ser feito em centro especializado. Compreende três modalidades principais (quimioterapia, cirurgia e radioterapia), sendo aplicado de forma racional e individualizada para cada tumor específico e de acordo com a extensão da doença.
O tratamento é planejado de acordo com o diagnóstico do tumor, as suas características biológicas e a presença ou não de doença à distância do tumor.
O trabalho coordenado de vários especialistas (oncologistas pediatras, cirurgiões pediatras, radioterapeutas, patologistas, radiologistas, enfermeiros, assistentes sociais, psicólogos, nutricionistas, farmacêuticos) também é determinante para o sucesso do tratamento.
Tão importante quanto o tratamento do câncer em si é a atenção dada aos aspectos sociais da doença, uma vez que a criança e o adolescente doentes devem receber atenção integral, no seu contexto familiar. A cura não deve se basear somente na recuperação biológica, mas também no bem-estar e na qualidade de vida do paciente.
Nesse sentido, deve ser dado suporte psicossocial ao paciente e aos seus familiares desde o início do tratamento.
Os Cuidados Paliativos em Oncologia Pediátrica são parte integrante do cuidado e devem ser incluídos desde o início do tratamento. São utilizados para melhorar a qualidade de vida das crianças e adolescentes em qualquer fase do processo terapêutico.
● Controle após o tratamento
Com o aumento da curabilidade da doença, muitos pacientes com câncer na infância são sobreviventes a longo prazo, grande parte deles são hoje adultos. É importante que continuem o acompanhamento na clínica de seguimento por um tempo maior, para reconhecimento precoce e cuidado apropriado das complicações tardias que possam surgir. A abordagem multidisciplinar destes pacientes é parte integrante do tratamento oncológico.
TRATAMENTO DO CÂNCER
O tratamento do câncer pode ser feito através de cirurgia, quimioterapia, radioterapia ou transplante de medula óssea. Em muitos casos, é necessário combinar mais de uma modalidade.
Cirurgia
A cirurgia oncológica é um tipo de tratamento do câncer que consiste na retirada do tumor através de operações no corpo do paciente.
O que é cirurgia oncológica?
A cirurgia oncológica é um tipo de tratamento do câncer que consiste na retirada do tumor através de operações no corpo do paciente. Quando indicada, sua intenção é remover totalmente o tumor.
O câncer em sua fase inicial pode ser controlado, ou mesmo curado, através do tratamento cirúrgico, atualmente considerado um dos tripés para o tratamento da doença, ao lado da quimioterapia e da radioterapia. Vale ressaltar que a abordagem múltipla do tratamento, associando diversas modalidades terapêuticas, costuma gerar melhores resultados em termos de cura, sobrevida e qualidade de vida.
O ato cirúrgico pode ter finalidade curativa, sobretudo quando há detecção precoce do tumor e é possível sua retirada total; ou finalidade paliativa, quando o objetivo é de reduzir a quantidade de células tumorais ou de controlar sintomas que comprometam a qualidade da sobrevivência do paciente. Alguns exemplos de tratamentos paliativos são: a descompressão de estruturas vitais, o controle de hemorragias e perfurações, o desvio de trânsitos aéreo, digestivo e urinário, o controle da dor e a retirada de uma lesão de difícil convivência.
O procedimento cirúrgico deve ser realizado sempre sob anestesia, em ambiente adequado e com material e equipe devidamente preparados para a intervenção. Além disso deve considerar simultaneamente aspectos técnicos, como o conhecimento sobre a doença e seu estágio de desenvolvimento, a retirada integral do tumor com cuidado para não deixar que a doença se espalhe durante o ato, a retirada de todos os locais para onde a doença possa ter se espalhado (gânglios e outros órgãos); bem como aspectos relacionados ao adequado preparo do paciente e seus familiares sobre as alterações fisiológicas e/ou mutilações que poderão ocorrer por causa do tratamento cirúrgico.
A cirurgia oncológica também é uma forma de avaliar a extensão da doença. Ou seja, em alguns casos, o estadiamento do câncer só é possível de ser certificado durante o ato cirúrgico.
Quimioterapia

O que é quimioterapia?
É um tipo de tratamento em que se utilizam medicamentos para combater o câncer. Estes medicamentos se misturam com o sangue e são levados a todas as partes do corpo, destruindo as células doentes que estão formando o tumor e impedindo, também, que se espalhem.
Como é administrada a quimioterapia?
● Via oral (pela boca)
São remédios em forma de comprimidos, cápsulas e líquidos, que você pode tomar em casa.
● Intravenosa (pela veia)
A medicação é aplicada na veia ou por meio de cateter (que é um tubo fino colocado na veia), na forma de injeções ou dentro do soro.
● Intramuscular (pelo músculo)
A medicação é aplicada por meio de injeções no músculo.
● Subcutânea (abaixo da pele)
A medicação é aplicada por meio de injeção no tecido gorduroso acima do músculo.
● Intratecal (pela espinha dorsal)
É pouco comum, sendo aplicada no líquor (líquido da espinha), administrada pelo médico, em uma sala própria ou no centro cirúrgico.
● Tópica(sobre a pele)
O medicamento, que pode ser líquido ou pomada, é aplicado na pele.
Como é feito o tratamento?
Após a consulta médica e a liberação dos exames laboratoriais, sua quimioterapia será marcada e você receberá do enfermeiro da central de quimioterapia orientações sobre o seu tratamento, de acordo com a prescrição médica. O tratamento, que será administrado por profissionais capacitados da equipe de enfermagem, pode ser feito das seguintes maneiras:
● Ambulatorial
O paciente vem de sua residência para receber o tratamento e volta para casa.
● Internado
O paciente é hospitalizado durante todo o período do tratamento.
A quimioterapia causa dor?
A única dor que você deverá sentir é a da “picada” da agulha na pele, na hora de puncionar a veia para fazer a quimioterapia. Algumas vezes, certos remédios podem causar uma sensação de desconforto, ardência, queimação, placas avermelhadas na pele e coceira. Avise imediatamente ao profissional que estiver lhe atendendo se você sentir qualquer um desses sintomas.
Não estou sentindo mais nada. Por que ainda estou fazendo quimioterapia?
O fato de você não estar sentindo mais nada, não significa que as aplicações devam ser suspensas. É um sinal que você está respondendo bem ao tratamento e o seu médico indicará o momento em que as aplicações deverão terminar em função das características de sua doença.
Existem outros tipos de tratamento associados à quimioterapia?
Sim, a radioterapia e cirurgia.
Radioterapia
Tratamento no qual se utilizam radiações ionizantes (raio-x, por exemplo), para destruir ou impedir que as células do tumor aumentem.

O que é radioterapia?
A radioterapia é um tratamento no qual se utilizam radiações ionizantes (raios-x, por exemplo), que são um tipo de energia para destruir as células do tumor ou impedir que elas se multipliquem. Essas radiações não são vistas durante a aplicação e o paciente não sente nada durante a aplicação.
Quais os benefícios da radioterapia?
A maioria dos pacientes com câncer é tratada com radiações e o resultado costuma ser muito positivo. O tumor pode desaparecer e a doença ficar controlada, ou, até mesmo, curada.
Quando não é possível obter a cura, a radioterapia pode contribuir para a melhoria da qualidade de vida. Isso porque as aplicações diminuem o tamanho do tumor, o que alivia a pressão, reduz hemorragias, dores e outros sintomas, proporcionando alívio aos pacientes.
Em alguns casos, a radioterapia pode ser usada em conjunto com a quimioterapia, que utiliza medicamentos específicos contra o câncer. Isso vai depender do tipo de tumor e da escolha do tratamento ideal para superar a doença.
Durante o tratamento oncológico podem surgir efeitos colaterais. Por isso, uma vez por semana o paciente terá uma consulta de revisão com seu(sua) médico(a) e também uma consulta de enfermagem.
Como é feita a radioterapia?
O número de aplicações necessárias pode variar de acordo com a extensão e a localização do tumor, dos resultados dos exames e do estado de saúde do paciente.
De acordo com a localização do tumor, a radioterapia pode ser feita de duas formas:
● Radioterapia externa ou teleterapia
A radiação é emitida por um aparelho, que fica afastado do paciente, direcionado ao local a ser tratado, com o paciente deitado. As aplicações são, geralmente, diárias.
Como funciona a Radioterapia Externa?
Na radioterapia externa, o paciente ficará deitado sob o aparelho, que estará direcionado para a área do corpo a ser tratada. Sendo na área de cabeça e pescoço, o paciente usa uma máscara que ajuda a manter a posição correta durante o tratamento. Se for no restante do corpo, serão feitas marcações com uma tinta especial no local para os técnicos de radioterapia posicionarem o paciente corretamente, antes de iniciar o tratamento.
Etapas do tratamento da Radioterapia Externa
1ª etapa: Consulta médica
 Um médico radio-oncologista examinará o paciente, fará uma série de perguntas para saber tudo o que está ocorrendo com sua saúde e pedirá alguns exames, se necessário. Quando os exames estiverem prontos, serão definidos o tipo e o tempo do tratamento.
Um médico radio-oncologista examinará o paciente, fará uma série de perguntas para saber tudo o que está ocorrendo com sua saúde e pedirá alguns exames, se necessário. Quando os exames estiverem prontos, serão definidos o tipo e o tempo do tratamento.
2ª etapa: Programação do tratamento
 Para programar o tratamento, é utilizado um aparelho chamado simulador ou tomógrafo, que ajuda o médico a delimitar a área a ser tratada, marcando a pele com uma tinta vermelha. Essas marcações não devem ser retiradas antes do término do tratamento, por isso, o paciente deve evitar banhos prolongados e proteger as marcações.
Para programar o tratamento, é utilizado um aparelho chamado simulador ou tomógrafo, que ajuda o médico a delimitar a área a ser tratada, marcando a pele com uma tinta vermelha. Essas marcações não devem ser retiradas antes do término do tratamento, por isso, o paciente deve evitar banhos prolongados e proteger as marcações.
A fim de que a radiação atinja somente a área a ser tratada, em alguns casos, um molde de plástico poderá ser feito (como uma máscara, por exemplo), para ajudar a manter a cabeça na mesma posição durante a aplicação. Nesse caso, a marcação da área a ser tratada é feita na máscara, e não na pele.
3ª etapa: Física médica
 A ficha da programação é encaminhada para a sala da Física Médica, onde são feitos os cálculos para assegurar que a dose aplicada será igual à prescrita. E os físicos são responsáveis pelo controle de qualidade dos equipamentos.
A ficha da programação é encaminhada para a sala da Física Médica, onde são feitos os cálculos para assegurar que a dose aplicada será igual à prescrita. E os físicos são responsáveis pelo controle de qualidade dos equipamentos.
4ª etapa: Aplicações
 O paciente recebe um cartão contendo o local e o nome do aparelho no qual será tratado, o nome do seu médico, o dia e a hora da aplicação. Nos dias e horários marcados, ele entregará esse cartão para o técnico de radioterapia e aguardará ser chamado para a sala do aparelho.
O paciente recebe um cartão contendo o local e o nome do aparelho no qual será tratado, o nome do seu médico, o dia e a hora da aplicação. Nos dias e horários marcados, ele entregará esse cartão para o técnico de radioterapia e aguardará ser chamado para a sala do aparelho.
Durante a aplicação, o paciente fica sozinho na sala, posicionado na mesa de tratamento. O técnico responsável estará na sala de comando, ao lado, observando tudo por um monitor de TV.
Após o paciente ser posicionado pelo técnico de radioterapia na maca do aparelho, ele deverá ficar imóvel, para que a radiação não ultrapasse os limites da área marcada para o tratamento.
A máscara ou molde de cada paciente fica guardado na sala do aparelho, para ser usado sempre que ele vier receber a aplicação. As aplicações com radiação ionizante acontecem de segunda a sexta-feira e são marcadas no cartão do paciente. É importante que ele não falte nenhum dia, para não prejudicar seu tratamento.
● Braquiterapia
Aplicadores são colocados pelo médico, em contato com o local a ser tratado. A fonte de radiação sai do aparelho, percorre cateteres que são ligados aos aplicadores e irradia próximo à área a ser tratada. Depois, a fonte retorna ao aparelho fazendo o mesmo trajeto. Esse tratamento é feito no ambulatório (podendo necessitar de anestesia), geralmente uma vez por semana, durante três semanas.
Como funciona a Braquiterapia?
Dependendo do tumor e da anatomia do paciente podem ser utilizados diversos dispositivos (cateteres, aplicadores) para o tratamento, sendo que alguns necessitam de sedação. A sedação é realizada para evitar desconfortos no momento da colocação desses aplicadores.
A fonte de radiação sai do aparelho, percorre cateteres que são ligados aos aplicadores e irradia próximo a área a ser tratada. Depois a fonte retorna ao aparelho, fazendo o mesmo trajeto. Não há motivo para preocupação. Quando termina o tratamento, o paciente não sai “transmitindo” radiação aos outros.
Etapas do Tratamento da Braquiterapia
Para explicar um pouco como acontece o tratamento, usaremos como exemplo o tipo mais comum, a braquiterapia para pacientes com tumores ginecológicos.
1ª etapa: Consulta médica
 Semelhante a radioterapia externa, é necessária uma consulta médica com um radio-oncologista para avaliar as condições físicas do paciente, exames prévios ou solicitar outros, caso sejam necessários.
Semelhante a radioterapia externa, é necessária uma consulta médica com um radio-oncologista para avaliar as condições físicas do paciente, exames prévios ou solicitar outros, caso sejam necessários.
2ª etapa: Consulta de enfermagem
 Tem por objetivo orientar o paciente sobre os cuidados que ele deve ter antes de cada sessão e ao final do tratamento. As orientações serão de acordo com o tipo de aplicador utilizado.
Tem por objetivo orientar o paciente sobre os cuidados que ele deve ter antes de cada sessão e ao final do tratamento. As orientações serão de acordo com o tipo de aplicador utilizado.
3ª etapa: Consulta com Anestesista
 Antes do procedimento propriamente dito, um anestesista conversará com o paciente para avaliar se as condições clínicas permitem a aplicação de uma sedação. Essa avaliação ocorre por meio do risco cirúrgico e pela história clínica.
Antes do procedimento propriamente dito, um anestesista conversará com o paciente para avaliar se as condições clínicas permitem a aplicação de uma sedação. Essa avaliação ocorre por meio do risco cirúrgico e pela história clínica.
4ª etapa: O planejamento e o procedimento do tratamento
 No dia do tratamento, o paciente que deve estar de jejum, trocará de roupa e utilizará um robe e uma touca e será encaminhado à sala de tratamento. Sendo a pelve a área tratada, o paciente ficará na posição ginecológica e será passada uma sonda vesical e posicionado o aplicador.
No dia do tratamento, o paciente que deve estar de jejum, trocará de roupa e utilizará um robe e uma touca e será encaminhado à sala de tratamento. Sendo a pelve a área tratada, o paciente ficará na posição ginecológica e será passada uma sonda vesical e posicionado o aplicador.
Após o posicionamento do aplicador, será realizado um exame de imagem para o físico calcular a dosagem necessária para o tratamento. Depois de calculada a dose, o médico confere e libera o início do tratamento. Neste momento, o paciente fica sozinho na sala, mas é observado pela equipe por um monitor de TV, e um intercomunicador, que possibilita a comunicação entre o paciente e a equipe a qualquer momento.
Ao término do tratamento é retirado o aplicador, e o paciente é encaminhado a uma sala onde será fornecido um lanche. Caso tenha feito anestesia, será avaliado pelo anestesista para liberação de retorno para casa.
Transplante de medula óssea
É um tipo de tratamento proposto para algumas doenças que afetam as células do sangue, como as leucemias e os linfomas.
O que é o transplante e quando deve ser feito?
O transplante de medula óssea é um tipo de tratamento proposto para algumas doenças que afetam as células do sangue, como as leucemias e os linfomas e consiste na substituição de uma medula óssea doente ou deficitária por células normais de medula óssea, com o objetivo de reconstituição de uma medula saudável. O transplante pode ser autogênico, quando a medula vem do próprio paciente. No transplante alogênico a medula vem de um doador. O transplante também pode ser feito a partir de células precursoras de medula óssea, obtidas do sangue circulante de um doador ou do sangue de cordão umbilical.
Este tipo de tratamento é proposto em casos de doenças no sangue como a anemia aplástica grave (que se caracteriza pela falta de produção de células do sangue na medula óssea); mielodisplasias e em alguns tipos de leucemias (tipo de câncer que compromete os leucócitos, afetando sua função e velocidade de crescimento). Nesses casos, o transplante é complementar aos tratamentos convencionais, como a leucemia mieloide aguda, leucemia mieloide crônica, leucemia linfoide aguda. No mieloma múltiplo e linfomas, o transplante também pode ser indicado.
O que é medula óssea?
É um tecido líquido-gelatinoso que ocupa o interior dos ossos, sendo conhecida popularmente por ‘tutano’. Na medula óssea são produzidos os componentes do sangue: as hemácias (glóbulos vermelhos), os leucócitos (glóbulos brancos) e as plaquetas. As hemácias transportam o oxigênio dos pulmões para as células de todo o nosso organismo e o gás carbônico das células para os pulmões, a fim de ser expirado. Os leucócitos nos defendem das infecções. As plaquetas compõem o sistema de coagulação do sangue.
Como é feito o transplante?
O processo tem início com testes específicos de compatibilidade, onde são analisadas amostras do sangue do receptor e do doador, buscando a melhor compatibilidade possível a fim de evitar processos de rejeição da medula pelo receptor, bem como outras complicações como a agressão de células do doador contra órgãos do receptor. A partir disto, o doador é submetido a um procedimento feito em centro cirúrgico, sob anestesia, e tem duração de aproximadamente duas horas. São realizadas múltiplas punções, com agulhas, nos ossos posteriores da bacia e é aspirada a medula. Esta retirada não causa qualquer comprometimento à saúde.
Para receber o transplante, o paciente é submetido a um tratamento que ataca as células doentes e destrói a própria medula. Então, ele recebe a medula sadia como se fosse uma transfusão de sangue. Uma vez na corrente sanguínea, as células da nova medula circulam e vão se alojar na medula óssea, onde se desenvolvem.
Quais os possíveis riscos para o paciente e para o doador?
Para o paciente, os principais riscos se relacionam às infecções e às drogas quimioterápicas utilizadas durante o tratamento. Com a recuperação da medula, as novas células crescem com uma nova ‘memória’ e, por serem células da defesa do organismo, podem reconhecer alguns órgãos do indivíduo como estranhos. Esta complicação, chamada de doença enxerto contra hospedeiro, é relativamente comum, de intensidade variável e pode ser controlada com medicamentos adequados. No transplante de medula, a rejeição é relativamente rara, mas pode acontecer. Por isso, existe a preocupação com a seleção do doador adequado e o preparo do paciente.
Para o doador, os riscos são poucos. Dentro de poucas semanas, a medula óssea estará inteiramente recuperada. Uma avaliação pré-operatória detalhada verifica as condições clínicas e cardiovasculares do doador visando a orientar a equipe anestésica envolvida no procedimento operatório. Os sintomas que podem ocorrer após a doação – dor local, astenia (fraqueza temporária), dor de cabeça, em geral – são passageiros e controlados com medicamentos simples, como analgésicos.
Cuidados Paliativos
São os cuidados de saúde ativos e integrais prestados à pessoa com doença grave, progressiva e que ameaça a continuidade de sua vida

Objetivo
Promover a qualidade de vida do paciente e de seus familiares através da prevenção e alívio do sofrimento, da identificação precoce de situações possíveis de serem tratadas, da avaliação cuidadosa e minuciosa e do tratamento da dor e de outros sintomas físicos, sociais, psicológicos e espirituais.
Quando deve iniciar?
O mais precoce, sempre que possível.
Podem vir associados ao tratamento com objetivo de cura da doença a fim de auxiliar no manejo dos sintomas de difícil controle e melhorar as condições clínicas do paciente.
À medida que a doença avança, mesmo em vigência do tratamento com intenção curativa, a abordagem paliativa deve ser ampliada visando também cuidar dos aspectos psicológicos, sociais e espirituais.
Na fase terminal, em que o paciente tem pouco tempo de vida, o tratamento paliativo se torna prioritário para garantir qualidade de vida, conforto e dignidade.
A transição do cuidado com objetivo de cura para o cuidado com intenção paliativa é um processo contínuo, e sua dinâmica difere para cada paciente.
Onde o paciente pode receber os Cuidados Paliativos?
O INCA tem em seu complexo o Hospital do Câncer IV (HC IV), que é a unidade de cuidados paliativos do Instituto.
Para os pacientes com melhor capacidade funcional e de deslocamento até o hospital são disponibilizadas as consultas no Ambulatório, o que é ideal para a manutenção de sua autonomia e mobilidade.
Aos que já apresentam uma capacidade funcional comprometida e que por isso são impedidos de comparecer ao hospital, é ofertada a Assistência Domiciliar.
Para os pacientes que não têm indicação de Assistência Domiciliar após avaliação e não têm condições de se deslocar até o hospital, é oferecido o Ambulatório a Distância, que estabelece parceria com a unidade de saúde próxima do paciente.
Em situações agudas, o paciente tem à sua disposição o serviço de Emergência para atendimento presencial e orientações por telefone.
Nos casos em que são necessários o monitoramento dos sintomas, com a intervenção imediata dos profissionais e os cuidados ao fim de vida, o HC IV está preparado para receber o paciente na Internação Hospitalar.
Quem são os profissionais envolvidos em oferecer os Cuidados Paliativos?
A abordagem ao paciente e à família é feita por equipe multiprofissional composta por médicos, enfermeiros, fisioterapeutas, nutricionistas, assistentes sociais, psicólogos, fonoaudiólogos e farmacêuticos, em atividades diretamente ligadas às necessidades biopsicossociais. Entretanto, administrativos, motoristas, capelães, voluntários e cuidadores também acompanham e apoiam os membros da família e da equipe em prol do bem-estar do paciente.
Tratamento para deixar de fumar (exclusivo para paciente do INCA)
Se você é fumante, é bom conhecer as vantagens de parar de fumar o mais breve possível.
O tabagismo é o principal fator de risco para o desenvolvimento de diversos tipos de câncer (pulmão, cabeça e pescoço, estômago, esôfago, colón e reto, pâncreas, rim, bexiga, colo do útero, e outros), e outras doenças graves, como enfisema pulmonar, infarto e derrame cerebral.
Mesmo após receber o diagnóstico de câncer, muitas pessoas acreditam que não adianta mais parar de fumar, mas isso não é verdade.
Fumantes que interrompem o tabagismo quando recebem o diagnóstico de câncer experimentam grandes benefícios, dentre os quais:
● maior tempo de vida;
● menor risco de recidiva do tumor;
● risco menor de desenvolver outro tumor relacionado ao tabaco;
● melhor resposta, eficácia, e redução dos efeitos colaterais da radioterapia e quimioterapia;
● elevação da autoestima;
● melhora da qualidade de vida;
● menores riscos de complicações anestésicas e cirúrgicas (embolia pulmonar, abertura de suturas e infecções);
● menor risco de desenvolver ou piorar outras doenças relacionadas ao tabaco (exemplos: enfisema, infarto, derrame cerebral).
Se você for paciente do INCA e deseja ajuda para parar de fumar, procure o Centro de Tratamento de Tabagismo do INCA no 10° andar do Hospital do Câncer I, na Praça Cruz Vermelha, 23, Centro, Rio de Janeiro, Telefone: (21) 3207-1775.
O INCA pode te ajudar a alcançar este objetivo com conforto. O acompanhamento pela equipe multiprofissional aumenta a probabilidade de sucesso do tratamento. Com ajuda especializada, parar de fumar pode ser mais fácil do que você imagina.
Onde tratar pelo SUS
Todos os estados brasileiros têm pelo menos um hospital habilitado em oncologia, onde o paciente de câncer encontrará desde um exame até cirurgias mais complexas.
A Política Nacional de Prevenção e Controle do Câncer (Portaria Nº 868, de 16 de maio de 2013) determina o cuidado integral ao usuário de forma regionalizada e descentralizada e estabelece que o tratamento do câncer será feito em estabelecimentos de saúde habilitados como Unidade de Assistência de Alta Complexidade em Oncologia (Unacon) ou Centro de Assistência de Alta Complexidade em Oncologia (Cacon). Unacons e Cacons devem oferecer assistência especializada e integral ao paciente com câncer, atuando no diagnóstico, estadiamento e tratamento. Esses estabelecimentos deverão observar as exigências da Portaria SAES/MS Nº 1399, de 17 de dezembro de 2019 para garantir a qualidade dos serviços de assistência oncológica e a segurança do paciente.
Rede ampliada
Existem atualmente 317 unidades e centros de assistência habilitados no tratamento do câncer. Todos os estados brasileiros têm pelo menos um hospital habilitado em oncologia, onde o paciente de câncer encontrará desde um exame até cirurgias mais complexas.
Cabe às secretarias estaduais e municipais de Saúde organizar o atendimento dos pacientes, definindo para que hospitais os pacientes, que precisam entrar no sistema público de saúde por meio da Rede de Atenção Básica, deverão ser encaminhados.
Veja os estabelecimentos de saúde habilitados e credenciados para o atendimento do câncer que integram a rede do SUS em cada estado:
Norte
● Acre
● Rio Branco
● Hospital da Fundação Hospitalar Estadual do Acre (Unacon com Serviço de Radioterapia)
● Amapá
● Macapá
● Hospital de Clínicas Dr. Alberto Lima (Unacon)
● Amazonas
● Manaus
● Hospital da Fundação Centro de Controle de Oncologia/Cecon (Unacon com serviços de Radioterapia, Hematologia e Oncologia Pediátrica)
● Hospital Universitário Getúlio Vargas (Hospital geral com Cirurgia Oncológica de complexo hospitalar)
● Instituto de Mama do Amazonas/Sensumed (Serviço de Radioterapia de complexo hospitalar)
● Pará
● Belém
● Hospital Ofir Loyola (Cacon serviço de Oncologia Pediátrica)
● Hospital Oncológico Infantil Octávio Lobo (Unacon exclusiva de Oncologia Pediátrica)
● Hospital Universitário João de Barros Barreto (Unacon)
● Santarém
● Hospital Regional do Baixo Amazonas Dr. Waldemar Penna (Unacon com serviço de Radioterapia)
● Rondônia
● Cacoal
● Hospital Regional de Cacoal HRC (Unacon com serviço de Radioterapia)
● Porto Velho
● Fundação PIO XII – Unidade Porto Velho (Cacon)
● Hospital de Base Dr. Ary Pinheiro/Hospital de Base Porto Velho (Unacon com serviço de Radioterapia)
● Instituto de Oncologia e Radioterapia São Pellegrino (Unacon com serviço de Radioterapia)
● Roraima
● Boa Vista
● Hospital Geral de Roraima/HGR (Unacon)
● Tocantins
● Araguaína
● Hospital de Referência de Araguaína (Unacon com serviço de radioterapia)
● Palmas
● Hospital Geral de Palmas (Unacon com serviço de radioterapia)
● Clínica Irradiar (Serviço de Radioterapia de Complexo Hospitalar)
Nordeste
● Alagoas
● Arapiraca
● Centro Hospitalar Manoel André / Chama (Unacon com Radioterapia)
● Hospital Afra Barbosa/Sociedade Médica Afra Barbosa SC (Unacon)
● Maceió
● Hospital da Santa Casa de Misericórdia de Maceió (Cacon com serviço de Oncologia Pediátrica)
● Hospital do Açúcar/Fundação da Agroindústria de Açúcar e do Álcool de Alagoas (Unacon exclusiva de Oncologia Pediátrica)
● Hospital Universitário Alberto Antunes/Universidade Federal de Alagoas (Cacon)
● Bahia
● Feira de Santana
● Hospital Dom Pedro de Alcântara/Santa Casa de Misericórdia de Feira de Santana (Unacon com serviços de Radioterapia e Hematologia)
● Hospital Estadual da Criança (Unacon exclusiva de Oncologia Pediátrica)
● Ilhéus
● Hospital São José Maternidade Santa Helena/Santa Casa de Misericórdia (Unacon)
● Itabuna
● Hospital Calixto Midlej Filho (Unacon com serviço de Radioterapia)
● Juazeiro
● Hospital Regional de Juazeiro (Unacon)
● Salvador
● Centro Estadual de Oncologia/Cican (Unacon)
● Hospital Aristidez Maltez/Liga Baiana Contra o Câncer (Cacon com serviço de Oncologia Pediátrica)
● Hospital Martagão Gesteira/Liga Álvaro Bahia Contra a Mortalidade Infantil (Unacon exclusivo de Oncologia Pediátrica)
● Hospital Professor Edgard Santos/Hospital Universitário MEC – Universidade Federal da Bahia/Fapex (Unacon com serviço de Hematologia)
● Hospital São Rafael/Fundação Monte Tabor (Unacon com serviço de Radioterapia)
● Hospital Santa Isabel/Santa Casa de Misericórdia da Bahia (Unacon com serviços de Radioterapia e Hematologia)
● Hospital Santo Antônio/Obras Sociais Irmã Dulce (Unacon com serviço de Radioterapia)
● Santo Antonio de Jesus
● Hospital Maternidade Luiz Argolo – Irmandade da Santa de Misericórdia de Santo Antônio de Jesus (Unacon)
● Teixeira de Freitas
● Hospital Municipal de Teixeira de Freitas/Prefeitura Municipal de Teixeira de Freitas (Unacon)
● Vitória da Conquista
● Hospital Português/Real Sociedade Portuguesa de Beneficiência (Serviço de Radioterapia)
● Hospital Geral de Vitória da Conquista (Unacon)
● Serviço de Assistência Médica de Urgencia – Samur (Unacon com serviço de Radioterapia)
● Ceará
● Barbalha
● Hospital e Maternidade São Vicente de Paulo (Unacon com serviço de Radioterapia e Hematologia)
● Fortaleza
● Centro Regional Integrado de Oncologia/CRIO (Unacon com Serviço de Radioterapia)
● Instituto de Câncer do Ceará (Cacon)
● Hospital Cura D’ars/Beneficência Camiliana (Unacon)
● Hospital Geral de Fortaleza/Secretaria de Estado de Saúde (Unacon com serviço de Hematologia)
● Hospital Infantil Albert Sabin (Unacon exclusiva de Oncologia Pediátrica)
● Hospital da Irmandade Beneficente Santa Casa de Misericórdia de Fortaleza (Unacon)
● Hospital Universitário Walter Cantídio/UFC (Unacon com serviço de Hematologia)
● Sobral
● Hospital da Santa Casa de Misericórdia de Sobral (Cacon)
● Maranhão
● Caxias
● Hospital Regional de Caxias Dr. Everaldo Ferreira Aragão (Unacon)
● Imperatriz
● Hospital São Rafael (Unacon com Serviço de Radioterapia)
● São Luís
● Instituto Maranhense de Oncologia Aldenora Belo – Imoab/Fundação Antônio Jorge Dino (Cacon)
● Hospital Geral Tarquínio Lopes Filho/SES (Unacon com serviço de Hematologia)
● Paraíba
● Campina Grande
● Hospital da Fundação Assistência da Paraíba/FAP (Unacon com serviço de Radioterapia)
● Hospital Universitário Alcides Carneiro/Universidade Federal de Campina Grande (Unacon serviço de Oncologia Pediátrica)
● João Pessoa
● Hospital Napoleão Laureano (Cacon com serviço de Oncologia Pediátrica)
● Hospital São Vicente de Paula/Instituto Walfredo Guedes Pereira (Unacon)
● Patos
● Hospital Regional Dep. Janduhy Carneiro (Unacon)
● Pernambuco
● Arcoverde
● Hospital Memorial de Arcoverde (Unacon)
● Caruaru
● Hospital Regional do Agreste Dr. Waldemiro Ferreira/Fund. Saúde Amaury de Medeiros (Unacon com serviço de Radioterapia)
● Garanhuns
● Casa de Saúde e Maternidade Nossa Senhora do Perpétuo Socorro (Unacon)
● Petrolina
● Hospital Dom Tomas (Unacon)
● Recife
● Hospital Barão de Lucena/Fundação de Saúde Amaury de Medeiros (Unacon)
● Hospital de Câncer de Pernambuco/Sociedade Pernambucana do Combate ao Câncer (Unacon com serviços de Radioterapia e Oncologia Pediátrica)
● Hospital das Clínicas/Universidade Federal de Pernambuco (Unacon)
● Hospital da Fundação de Hematologia e Hemoterapia de Pernambuco/Hemope (Unacon exclusiva de Hematologia)
● Hospital Universitário Oswaldo Cruz (Unacon com serviços de Hematologia e Oncologia Pediátrica)
● Instituto de Medicina Integral Professor Fernando Figueira/Imip (Cacon)
● Instituto de Radioterapia Waldemir Miranda LTDA – IRWAM (Serviço isolado de Radioterapia)
● Instituto de Radium e Supervoltagem Ivo Roesler -IRSIR (Serviço isolado de Radioterapia)
● Piauí
● Teresina
● Hospital São Marcos/Sociedade Piauiense Combate ao Câncer (Cacon com serviço de Oncologia Pediátrica)
● Hospital Universitário da Universidade Federal do Piaui (Unacon)
● Centro Avançado de Radioncologia SS LTDA – Oncocenter (Serviço de radioterapia de complexo hospitalar)
● Parnaíba
● Maternidade Dr. Marques Bastos e Hospital Infantil Dr. Mirócles Véras (Unacon)
● Rio Grande do Norte
● Natal
● Hospital do Coração de Natal (Unacon)
● Hospital Dr. Luiz Antônio/Liga Norteriograndense Contra o Câncer (Cacon com serviço de Oncologia Pediátrica)
● Hospital Infantil Varela Santiago/Instituto de Proteção e Assistência a Infância do Rio Grande do Norte (Unacon exclusiva de Oncologia Pediátrica)
● Hospital Universitário Onofre Lopes – HUOL (Unacon)
● Natal Hospital Center S/C Ltda (Unacon)
● Mossoró
● Hospital da LMECC (Unacon com serviço de Radioterapia)
● Hospital Wilson Rosado (Unacon)
● Sergipe
● Aracaju
● Hospital de Cirurgia/Fundação de Beneficência Hospital de Cirurgia (Unacon com serviço de radioterapia)
● Hospital Governador João Alves Filho (Unacom com serviços de Radioterapia, Hematologia e Oncologia Pediátrica)
● Hospital Universitário de Sergipe – HUSE (UNACON com Serviço de Hematologia)
Centro-Oeste
● Distrito Federal
● Brasília
● Hospital de Apoio Abrace (CACON com serviço de oncologia pediátrica)
● Hospital de Base do Distrito Federal/SES do Distrito Federal (Cacon serviço de Oncologia Pediátrica)
● Hospital Regional da Asa Norte (CACON com serviço de oncologia pediátrica)
● Hospital Regional de Ceilândia (CACON com serviço de oncologia pediátrica)
● Hospital Regional do Gama (CACON com serviço de oncologia pediátricaa)
● Hospital Regional de Sobradinho (CACON com serviço de oncologia pediátrica)
● Hospital Regional de Taguatinga (Cacon serviço de Oncologia Pediátrica)
● Hospital Sarah /Associação das Pioneiras Sociais (Unacon)
● Hospital Universitário de Brasília/Fundação da Universidade de Brasília (Unacon com serviço de Radioterapia)
● Goiás
● Anápolis
● Hospital Evangélico Anápolis/Fundação James Fanstone (Unacon com serviço de Radioterapia)
● Santa Casa de Misericórdia de Anápolis/Fundação de Assistência Social de Anápolis (Unacon)
● Goiânia
● Hospital Araújo Jorge/Hospital do Câncer/Associação de Combate ao Câncer em Goiás (Cacon com serviço de Oncologia Pediátrica)
● Hospital das Clínicas da Universidade Federal de Goiás (Unacon com serviço de Hematologia)
● Hospital da Santa Casa de Misericórdia de Goiânia (Unacon com serviço de Radioterapia)
● Mato Grosso
● Cuiabá
● Hospital Geral Universitário/Associação de Proteção à Maternidade e à Infância Cuiabá (Unacon com serviço de Hematologia)
● Hospital do Câncer de Mato Grosso/Associação Matogrossense de Combate ao Câncer – AMCC (Unacon com serviços de Radioterapia, Hematologia e Oncologia Pediátrica)
● Hospital da Sociedade Beneficente Santa Casa de Misericórdia de Cuiabá (Unacon com serviços de Radioterapia e Oncologia Pediátrica)
● Rondonópolis
● Santa Casa de Misericórdia e Maternidade de Rondonópolis (Unacon)
● Sinop
● Hospital Santo Antonio/Fundação de Saúde Comunitária de Sinop (Unacon)
● Mato Grosso do Sul
● Campo Grande
● Hospital Universitário Maria Aparecida Pedrossian/UFMS (Unacon com serviço de Radioterapia)
● Hospital do Câncer Professor Dr. Alfredo Abrão/Fundação Carmem Prudente de Mato Grosso do Sul (Unacon com serviço de Radioterapia)
● Hospital Regional de Mato Grosso do Sul/Fundação Serviços de Saúde de Mato Grosso do Sul (Unacon com serviço de Oncologia Pediátrica)
● Hospital da Santa Casa/Associação Beneficente de Campo Grande (Unacon com serviços de Radioterapia e Hematologia)
● Corumbá
● Santa Casa de Corumbá/Associação Beneficente de Corumbá (Unacon)
● Dourados
● Centro de Tratamento de Câncer de Dourados (Unacon com serviço de Radioterapia)
● Hospital CASSEMS unidade Dourados (Unacon com serviço de Radioterapia)
● Três Lagoas
● Hospital Nossa Senhora Auxiliadora de Três Lagoas (Unacon)
Sudeste
● Espírito Santo
● Cachoeiro de Itapemirim
● Hospital Evangélico de Cachoeiro de Itapemirim (Unacon com serviços de Radioterapia e de Hematologia)
● Colatina
● Hospital São José (Unacon)
● Linhares
● Hospital Rio Doce (Unacon)
● Vila Velha
● Hospital Evangélico de Vila Velha (Unacon com Serviço de Hematologia)
● Vitória
● Hospital Infantil Nossa Senhora da Glória (Unacon exclusiva de Oncologia Pediátrica)
● Hospital Santa Rita de Cássia/Associação Feminina Educacional de Combate ao Câncer (Cacon)
● Hospital da Santa Casa de Misericórdia de Vitória (Unacon com Serviço de Hematologia)
● Hospital Universitário Cassiano Antônio de Moraes (Unacon com Serviço de Hematologia)
● Minas Gerais
● Alfenas
● Casa de Caridade de Alfenas Nossa Sra. do Perpétuo Socorro (Unacon com serviços de Radioterapia e Hematologia)
● Barbacena
● Hospital Ibiapaba S/A (Unacon)
● Belo Horizonte
● Hospital Alberto Cavalcanti/Fundação Hospitalar do Estado de Minas Gerais (Unacon com serviço de Radioterapia)
● Hospital da Baleia/Fundação Benjamin Guimarães (Unacon com serviços de Radioterapia, Hematologia e Oncologia Pediátrica)
● Hospital das Clínicas da UFMG (Unacon com serviços de Hematologia e Oncologia Pediátrica)
● Hospital Felício Rocho/Fundação Felice Rosso (Unacon com serviços de Radioterapia e Hematologia)
● Hospital Luxemburgo/Associação dos Amigos do Hospital Mário Penna (Cacon)
● Hospital da Santa Casa de Misericórdia de Belo Horizonte (Cacon com serviço de Oncologia Pediátrica)
● Hospital São Francisco de Assis (Unacon com serviço de Radioterapia)
● Betim
● Hospital Professor Oswaldo R. Franco (Unacon com Serviço de Radioterapia)
● Cataguases
● Hospital de Cataguases (Unacon)
● Curvelo
● Hospital Imaculada Conceição (Unacon)
● Divinópolis
● Hospital São João de Deus/Fundação Geraldo Corrêa (Unacon com serviços de Radioterapia e Hematologia)
● Governador Valadares
● Hospital Samaritano/ Beneficência Social Bom Samaritano (Unacon com seriço de Radioterapia)
● Ipatinga
● Hospital Márcio Cunha/Fundação São Francisco Xavier (Unacon com serviços de Radioterapia, Hematologia e Oncologia Pediátrica)
● Itabira
● Hospital Nossa Senhora das Dores (Unacon)
● Itaúna
● Hospital Manoel Gonçalves (Unacon)
● Juiz de Fora
● Hospital Dr. João Felício S/A (Unacon com serviços de Radioterapia e Hematologia)
● Hospital Maria José Baeta Reis/Asconcer (Unacon com serviços de Radioterapia e Hematologia)
● Instituto Oncológico (Unacon com serviços de Radioterapia e Hematologia)
● Montes Claros
● Hospital Dílson de Quadros Godinho/Fundação Dílson de Quadros Godinho (Unacon com serviços de Radioterapia e Hematologia)
● Hospital da Santa Casa de Montes Claros /Irmandade N. Sra. das Mercês de Montes Claros (Unacon com Serviço de Radioterapia)
● Muriaé
● Hospital do Câncer de Muriaé/Fundação Cristiano Varella (Cacon)
● Passos
● Hospital da Santa Casa de Misericórdia de Passos (CACON com serviço de Oncologia Pediátrica)
● Patos de Minas
● Hospital São Lucas (Unacon com Serviço de Radioterapia)
● Poços de Caldas
● Clínica Memorial (Serviço de radioterapia de complexo hopsitalar)
● Hospital da Santa Casa de Misericórdia de Poços de Caldas (Unacon com Serviço de Radioterapia)
● Ponte Nova
● Hospital Nossa Senhora das Dores/Irmandade H. Nossa Senhora das Dores (Unacon)
● Pouso Alegre
● Hospital das Clínicas Samuel Libânio de Pouso Alegre (Unacon com Serviço de Radioterapia, Hematologia e Oncologia Pediátrica)
● Instituto Sul Mineiro de Oncologia (Serviço de Radioterapia de Complexo Hospitalar)
● São João Del Rei
● Hospital da Santa Casa de Misericórdia de São João Del Rei (Unacon com serviço de Radioterapia)
● Sete Lagoas
● Hospital Nossa Senhora das Graças (Unacon com Serviço de Radioterapia)
● Teófilo Otoni
● Hospital Bom Samaritano (Unacon)
● Uberaba
● Hospital Dr. Hélio Angotti/Associação de Combate ao Câncer do Brasil Central (Unacon com Serviços de Radioterapia e de Hematologia)
● Hospital Escola da Universidade Federal do Triângulo Mineiro – Universidade Federal do Triângulo Mineiro (Unacon com Serviços de Radioterapia e de Hematologia)
● Uberlândia
● Hospital de Clínicas de Uberlândia/Universidade Federal de Uberlândia (Unacon com serviços de Radioterapia, Hematologia e Oncologia Pediátrica)
● Varginha
● Hospital Bom Pastor/Fundação Hospitalar do Município de Varginha (Unacon com serviços de Radioterapia e Hematologia)
● Rio de Janeiro
● Barra Mansa
● Santa Casa de Misericórdia de Barra Mansa (Unacon com Serviços de Radioterapia e Hematologia)
● Cabo Frio
● Hospital Santa Isabel (Unacon com Serviços de Radioterapia)
● Campos de Goytacazes
● Hospital Universitário Álvaro Alvim (Unacon com serviço de Radioterapia)
● Instituto de Medicina Nuclear e Endocrinologia Ltda/IMNE (Unacon com serviço de Radioterapia)
● Sociedade Portuguesa de Beneficência de Campos (Unacon)
● Itaperuna
● Hospital São José do Avaí/Conferência São José do Avaí (Unacon com serviço de Radioterapia, Hematologia e Oncologia Pediátrica)
● Niterói
● Clínica de Radioterapia Ingá (Serviço isolado de Radioterapia)
● Hospital Municipal Orêncio de Freitas (Hospital Geral com Cirurgia Oncológica)
● Hospital Universitário Antônio Pedro – Huap/UFF (Unacon com serviço de Hematologia)
● Nova Iguaçu
● Instituto Oncológico LTDA (Serviço isolado de Radioterapia)
● Petrópolis
● Hospital Alcides Carneiro (Unacon com serviço de Radioterapia)
● Centro de Terapia Oncológica SC LTDA (Serviço de Radioterapia de Complexo Hospitalar)
● Rio Bonito
● Hospital Regional Darcy Vargas (Unacon)
● Rio de Janeiro
● Hospital dos Servidores do Estado (Unacon com serviços de Radioterapia, Hematologia e Oncologia Pediátrica)
● Hospital Estadual Transplante Câncer e Cirurgia Infantil (Unacon exclusiva de Oncologia Pediátrica)
● Hospital Geral do Andaraí (Unacon)
● Hospital Geral de Bonsucesso (Unacon com serviço de Hematologia)
● Hospital Geral de Jacarepaguá/Hospital Cardoso Fontes (Unacon)
● Hospital Geral de Ipanema (Hospital Geral com Cirurgia Oncológica)
● Hospital Geral da Lagoa (Unacon com serviço de Oncologia Pediátrica)
● Hospital Mário Kroeff (Unacon com serviço de Radioterapia)
● Hospital Universitário Clementino Fraga Filho/UFRJ (Cacon)
● Hospital Universitário Gaffrée/UniRio (Unacon)
● Hospital Universitário Pedro Ernesto-Hupe/Uerj (Unacon com serviços de Radioterapia e Hematologia)
● Instituto de Puericultura e Pediatria Martagão Gesteira/UFRJ (Unacon Exclusiva de Oncologia Pediátrica)
● Instituto Estadual de Hematologia Arthur Siqueira Cavalcanti/Hemorio/Fundação Pró-Instituto de Hematologia do Rio de Janeiro (Unacon exclusiva de Hematologia)
● Instituto Nacional de Câncer/INCA (Cacon com serviço de Oncologia Pediátrica)
● Teresópolis
● Hospital São José/Associação Congregação de Santa Catarina (Unacon)
● Vassouras
● Hospital Universitário Severino Sombra/Fundação Educacional Severino Sombra (Unacon com serviço de Hematologia)
● Volta Redonda
● Hospital Jardim Amália Ltda – Hinja (Unacon com serviço de Radioterapia)
● São Paulo
● Araçatuba
● Hospital Sagrado Coração de Jesus/Santa Casa de Misericórdia de Araçatuba (Unacon com serviços de Radioterapia e de Hematologia)
● Araraquara
● Hospital da Irmandade Santa Casa de Misericórdia de Araraquara (Unacon com serviços de Radioterapia e Hematologia)
● Araras
● Hospital São Luiz/Irmandade da Santa Casa de Misericórdia de Araras (Unacon)
● Assis
● Hospital Regional de Assis (Unacon)
● Avaré
● Hospital da Santa Casa de Misericórdia de Avaré (Unacon)
● Barretos
● Hospital São Judas Tadeu/Fundação Pio XII (Cacon com serviço de Oncologia Pediátrica)
● Bauru
● Hospital Estadual de Bauru (Unacon com serviços de Radioterapia, Hematologia e Oncologia Pediátrica)
● Botucatu
● Hospital das Clínicas UNESP/Universidade Estadual Paulista (Unacon com serviços de Radioterapia, Hematologia e Oncologia Pediátrica)
● Bragança Paulista
● Hospital Universitário São Francisco Bragança Paulista / Casa de Nossa Senhora da Paz Ação Social Franciscana (Unacon)
● Campinas
● Centro Infantil de Investigação Hematológica Dr. Domingos A. Boldrini (Unacon exclusiva de Oncologia Pediátrica com serviço de Radioterapia)
● Hospital e Maternidade Celso Pierrô / Sociedade Campineira de Educação e Instrução (Unacon com serviço de Hematologia)
● Hospital das Clínicas da UNICAMP / Universidade Estadual de Campinas (Cacon)
● Hospital Municipal Dr. Mário Gatti (Unacon com serviço de Radioterapia)
● Catanduva
● Hospital Padre Albino – Catanduva / Fundação Padre Albino (Unacon)
● Diadema
● Hospital Estadual de Diadema – Hospital Serraria (Hospital geral com cirurgia Oncológica)
● Franca
● Hospital da Santa Casa de Misericórdia de Franca / Fundação Civil Casa de Misericórdia de Franca (Cacon com serviço de Oncologia Pediátrica)
● Guaratinguetá
● Santa Casa de Misericórdia de Guaratinguetá (Unacon)
● Guarujá
● Hospital Santo Amaro / Associação Santamarense de Beneficência do Guarujá (Unacon)
● Itapeva
● Santa Casa de Misericórdia de Itapeva (Unacon)
● Jacareí
● Hospital São Francisco de Assis / Associação Casa Fonte da Vida (Unacon)
● Jales
● Fundação PIO XII – Unicade III (Unacon com Serviço de Radioterapia)
● Jaú
● Hospital Amaral Carvalho / Fundação Amaral Carvalho (Cacon com serviço de Oncologia Pediátrica)
● Jundiaí
● Hospital São Vicente / Hospital de Caridade São Vicente de Paulo (Unacon com serviços de Radioterapia, Hematologia)
● Hospital da Criança / Grupo em Defesa da criança com Câncer – Grendacc (Unacon exclusiva de Oncologia Pediátrica)
● Limeira
● Hospital da Irmandade da Santa Casa de Misericórdia de Limeira (Unacon com serviço de Radioterapia)
● Marília
● Hospital das Clínicas Unidade Clínico Cirúrgico / Fundação de Apoio à Faculdade de Medicina de Marília – Famar (Cacon com serviço de Oncologia Pediátrica)
● Hospital da Irmandade da Santa Casa de Misericórdia de Marília (Unacon com serviços de Hematologia e Oncologia Pediátrica)
● Mogi das Cruzes
● Hospital das Clínicas Luzia de Pinho Melo (Unacon com Serviço de Hematologia)
● Mogi Guaçu
● Hospital Municipal Dr. Tabajara Ramos (Unacon)
● Ourinhos
● Santa Casa de Ourinhos (UNACON com serviço de Radioterapia)
● Pariquera-Açu
● Hospital Regional Dr. Leopoldo Bevilacqua / Consórcio de Desenvolvimento Intermunicipal do Vale do Ribeira (Unacon)
● Piracicaba
● Hospital Fornecedores de Cana de Piracicaba Djaldrovandi / Associação dos Fornecedores de Cana de Piracicaba (Unacon com serviços de Radioterapia e Hematologia)
● Hospital da Irmandade da Santa Casa Misericórdia de Piracicaba (Unacon com serviço de Radioterapia)
● Presidente Prudente
● Hospital Dr. Aristóteles Oliveira Martins / Santa Casa de Misericórdia de Presidente Prudente (Unacon com serviço de Radioterapia, Hematologia e Oncologia Pediátrica)
● Hospital Regional de Presidente Prudente (Unacon com serviços de Radioterapia, Hematologia e Oncologia Pediátrica)
● Instituto de Radioterapia de Presidente Prudente (Serviço de Radioterapia de Complexo Hopsitalar)
● Ribeirão Preto
● Centro de Tratamento em Radio-Oncologia – CTR (Serviço de Radioterapia de Complexo Hospitalar)
● Hospital das Clínicas Faepa / Fundação de Apoio ao Ensino, Pesquisa e Assistência/HCFMRP (Cacon com serviço de Oncologia Pediátrica)
● Hospital Imaculada Conceição / Sociedade Portuguesa de Beneficência (UNACON com serviço de Radioterapia e de Hematologia)
● Hospital da Santa Casa de Ribeirão Preto / Sociedade Beneficência Hospitalar Santa Casa de Misericórdia (Unacon com serviço de Radioterapia)
● Rio Claro
● Hospital da Irmandade Santa Casa de Misericórdia de Rio Claro (Unacon)
● Santo André
● Centro Hospitalar do Município de Santo André (Unacon com serviço de Radioterapia)
● Hospital Estadual Mário Covas de Santo André (Unacon com serviço de Oncologia Pediátrica)
● Instituto de Radioterapia do ABC (Serviço de Radioterapia de Complexo Hospitalar)
● Santos
● Hospital da Irmandade da Santa Casa de Misericórdia de Santos (Cacon com serviço de Oncologia Pediátrica)
● Hospital Santo Antônio Santos / Sociedade Portuguesa de Beneficência (Unacon com serviço de Radioterapia)
● Hospital Guilherme Álvaro (Unacon com serviço de Radioterapia e Hematologia)
● São Bernardo do Campo
● Hospital Anchieta São Bernardo do Campo/Fundação ABC (Unacon com serviço de Radioterapia)
● Hospital Municipal Universitário de São Bernardo do Campo (Hospital Geral com Cirurgia Oncológica)
● São Caetano do Sul
● Hospital Materno-Infantil Márcia Braido (Unacon)
● São Carlos
● Hospital da Irmandade da Santa Casa de Misericórdia de São Carlos (Unacon com serviço de Radioterapia)
● São João da Boa Vista
● Hospital da Santa Casa de Misericórdia Dona Carolina Malheiros (Unacon com serviço de Radioterapia)
● São José do Rio Preto
● Hospital da Irmandade Santa Casa de Misericórdia de São José do Rio Preto (Cacon)
● Hospital de Base de São José do Rio Preto/Fundação Faculdade Regional de Medicina de São José do Rio Preto (Unacon com serviços de Radioterapia, Hematologia e Oncologia Pediátrica)
● São José dos Campos
● Centro de Tratamento Fabiana Macedo de Morais (Unacon exclusiva de Oncologia Pediátrica)
● Hospital e Maternidade Pio XII / IPMMI – Obra de Ação Social Pio XII (Unacon com serviço de Hematologia)
● Hospital Materno Infantil Antoninho da Rocha Marmo / IPMM (Unacon)
● Instituto de Radioterapia Vale do Paraíba / Centro de Oncologia Radioterápica do Vale do Paraíba – Cenon (Serviço isolado de Radioterapia)
● Santa Casa de Misericórdia (Unacon com serviço de Hematologia )
● São Paulo
● Centro de Referência da Saúde da Mulher (Unacon)
● Conjunto Hospitalar do Mandaqui (Hospital geral com cirurgia Oncológica)
● Hospital do Câncer A. C Camargo / Fundação Antônio Prudente (Cacon com serviço de Oncologia Pediátrica)
● Hospital Central da Santa Casa de São Paulo/Irmandade da Santa Casa de Misericórdia de São Paulo (Unacon com serviços de Hematologia e de Oncologia Pediátrica)
● Hospital de Clínicas da Faculdade de Medicina da USP / Fundação Faculdade de Medicina (Cacon com serviço de Oncologia Pediátrica)
● Hospital Geral de Vila Nova Cachoeirinha (Hospital geral com cirurgia Oncológica)
● Hospital Heliópolis (Unacon)
● Hospital Infantil Darcy Vargas (Unacon exclusiva de Oncologia Pediátrica)
● Hospital Ipiranga/Unidade de Gestão Assistencial II (Unacon)
● Hospital São Joaquim Beneficência Portuguesa/Real e Benemérita Associação Portuguesa de Beneficência (Cacon com serviço de Oncologia Pediátrica)
● Hospital Santa Marcelina / Casa de Saúde Santa Marcelina (Cacon com serviço de Oncologia Pediátrica)
● Hospital São Paulo Unidade I / Escola Paulista de Medicina / Unifesp (Cacon)
● Hospital de Transplante do Estado de São Paulo Euryclides de Jesus Zerbini / Hospital Brigadeiro (Unacon com serviço de Hematologia)
● Instituto Brasileiro de Controle do Câncer – IBCC (Unacon com serviço de Radioterapia)
● Instituto de Oncologia Pediátrica / Grupo de Apoio ao Adolescente e a Criança com Câncer – GRAAC (Unacon Exclusiva de Oncologia Pediátrica com Serviço de Radioterapia)
● Instituto do Câncer Arnaldo Vieira de Carvalho (Cacon)
● Instituto do Câncer do Estado de São Paulo/SES (Cacon)
● Sorocaba
● Conjunto Hospitalar de Sorocaba (Unacon com serviço de Hematologia)
● Santa Casa de Itu (Hospital Geral com Cirurgia Oncológica )
● Hospital da Irmandade Santa Casa de Misericórdia de Sorocaba (Unacon com serviço de Radioterapia)
● Taboão da Serra
● Hospital Geral de Pirajussara (Hospital Geral com Cirurgia Oncológica)
● Taubaté
● Hospital Regional do Vale do Paraíba/Sociedade Beneficente São Camilo (Unacon com serviços de Radioterapia e Hematologia)
● Hospital Municipal Universitário de Taubaté (Hospital Geral com Cirurgia Oncológica)
● Tupã
● Santa Casa (Unacon)
Sul
● Paraná
● Arapongas
● Hospital Regional João de Freitas/Associação Norte Paranaense de Combate ao Câncer ao Câncer (Unacon com Serviço de Hematologia)
● Apucarana
● Hospital da Providência/Província Brasileira da Congregação Irmãs Filhas da Caridade de São Vicente de Paulo (Unacon)
● Campina Grande do Sul
● Hospital Angelina Caron/Sociedade Hospitalar Angelina Caron (Cacon com Serviço de Oncologia Pediátrica)
● Campo Mourão
● Hospital Santa Casa de Misericórdia/Associação Beneficiente Hospitalar Santa Casa de Misericórdia (Unacon com Serviço de Radioterapia)
● Campo Largo
● Hospital São Lucas(Unacon)
● Hospital do Rocio (Unacon)
● Cascavel
● Hospital do Câncer/União Paranaense de Estudo e Combate ao Câncer -Uopeccan (Cacon com Serviço de Oncologia Pediátrica)
● Hospital do Centro de Oncologia Cascavel Ltda – Ceonc (Unacon com Serviço de Radioterapia)
● Curitiba
● Clinica Paranaense de Tumores (Serviço de Radioterapia de Complexo Hospitalar)
● Clinica Radion (Serviço de Radioterapia de Complexo Hospitalar)
● Hospital de Clínicas/Universidade Federal do Paraná (Unacon com Serviços de Hematologia e de Oncologia Pediátrica)
● Hospital Erasto Gaertner/Liga Paranaense de Combate ao Câncer (Cacon com Serviço de Oncologia Pediátrica)
● Hospital Infantil Pequeno Príncipe/Associação Hospitalar de Proteção à Infância Dr. Raul Carneiro (Unacon Exclusiva de Oncologia Pediátrica)
● Hospital Santa Casa/Irmandade da Santa Casa de Misericórdia de Curitiba (Unacon)
● Hospital São Vicente/Fundação de Estudos das Doenças do Fígado (Unacon)
● Hospital Universitário Evangélico de Curitiba (Unacon com Serviço de Radioterapia e Hematologia)
● Guarapuava
● Hospital de Caridade São Vicente de Paulo (Unacon)
● Foz do Iguaçu
● Hospital Ministro Costa Cavalcante/Fundação de Saúde Itaiguapy (Cacon)
● Francisco Beltrão
● Centro de Oncologia de Cascavel – CEONC de Francisco Beltrão – Francisco Beltrão/PR (Unacon)
● Londrina
● Hospital Universitário Regional Norte do Paraná/Universidade Estadual de Londrina (Unacon com Serviços de Hematologia e de Oncologia Pediátrica)
● Instituto de Câncer de Londrina (Cacon om Serviço de Oncologia Pediátrica)
● Maringá
● Hospital e Maternidade Santa Rita (Unaconom Serviço de Radioterapia)
● Centro de Oncologia e Radioterapia Santana Ltda (Serviço de Radioterapia de Complexo Hopsitalar)
● Hospital do Câncer de Maringá/Instituto de Oncologia e Hematologia Maringá SC Ltda (Unacon com Serviços de Radioterapia e de Hematologia)
● Pato Branco
● Hospital Policlínica Pato Branco SA (Unacon com Serviço de Radioterapia)
● Ponta Grossa
● Hospital da Santa Casa de Misericórdia de Ponta Grossa (Unacon com Serviço de Radioterapia)
● Instituto Sul Paranense de Radioterapia (Serviço de Radioterapia de Complexo Hospitalar)
● Umuarama
● Hospital do Câncer /União Paranaense de Estudo e Combate ao Câncer – Uopeccan (UNACON com Serviço de Hematologia )
● Rio Grande do Sul
● Bagé
● Santa Casa de Caridade de Bagé (Unacon)
● Bento Gonçalves
● Hospital Tacchini/Sociedade Dr. Barholomeu Tacchini (Unacon com Serviço de Radioterapia)
● Cachoeira Sul
● Hospital Caridade Beneficência Cachoeira do Sul (Unacon)
● Canoas
● Hospital Nossa Senhora das Graças ( Unacon com Serviço de Hematologia)
● Carazinho
● Hospital de Caridade e Beneficência (Unacon)
● Caxias do Sul
● Hospital Geral/Fundação UCS Hospital Geral de Caxias do Sul (Unacon com Serviços de Radioterapia, Hematologia e Oncologia Pediátrica)
● Hospital Pompeia/Pio Sodalício Damas Caridade (Unacon)
● Cruz Alta
● Hopital São Vicente de Paulo/Associação Damas Caridade (Unacon com Serviço de Hematologia)
● Erechim
● Hospital da Fundação Hospitalar Santa Terezinha de Erechim (Unacon com Serviços de Radioterapia e Hematologia)
● Ijuí
● Hospital da Associação Hospital de Caridade de Ijuí (Cacon)
● Lajeado
● Hospital Bruno Born/Sociedade Beneficente de Caridade de Lajeado (Unacon com Serviços de Radioterapia e Hematologia)
● Novo Hamburgo
● Hospital Regina /Associação Congregação Santa Catarina (Unacon)
● Passo Fundo
● Hospital São Vicente de Paulo/Associação Beneficente São Vicente de Paulo (Unacon com Serviços de Radioterapia, Hematologia e Oncologia Pediátrica)
● Hospital da Cidade de Passo Fundo (Unacon)
● Pelotas
● Hospital Escola da Universidade Federal de Pelotas (Unacon com serviços de Radioterapia e Hematologia)
● Hospital da Santa Casa de Misericórdia de Pelotas (Unacon com serviços de Radioterapia e Hematologia)
● Porto Alegre
● Hospital de Clínicas de Porto Alegre (Cacon com serviço de Oncologia Pediátrica)
● Hospital São Lucas da PUCRS/União Brasileira de Educação e Assistência (Unacon com serviços de Radioterapia, Hematologia e Oncologia Pediátrica)
● Hospital Fêmina S/A (Unacon)
● Hospital da Santa Casa de Misericórdia de Porto Alegre (Cacon com serviço de Oncologia Pediátrica)
● Hospital Nossa Senhora da Conceição S/A (Unacon com serviços de Hematologia e Oncologia Pediátrica)
● Rio Grande
● Hospital da Associação de Caridade Santa Casa de Caridade do Rio Grande (Unacon com serviços de Radioterapia e Hematologia)
● Santa Cruz do Sul
● Hospital Ana Nery (Unacon com serviço de Radioterapia)
● Santa Rosa
● Hospital Vida Saúde/Associação Hospital Caridade de Santa Rosa (Unacon com serviços de Radioterapia e Hematologia)
● Santiago
● Hospital de Caridade de Santiago (Unacon)
● São Leopoldo
● Hospital da Fundação Hospital Centenário (Unacon com serviço de Radioterapia)
● Santa Maria
● Hospital Universitário de Santa Maria (Unacon com serviços de Radioterapia, Hematologia e Oncologia Pediátrica)
● Santo Ângelo
● Hospital Santo Ângelo (Unacon)
● Taquara
● Hospital Bom Jesus (Unacon)
● Uruguaiana
● Hospital da Santa Casa de Caridade de Uruguaiana (Unacon com serviço de Radioterapia)
● Santa Catarina
● Blumenau
● Hospital Santa Isabel/Sociedade Divina Providência (Unacon com serviço de Radioterapia)
● Hospital Santo Antonio/Fundação Hospitalar de Blumenau (Unacon)
● Chapecó
● Hospital Regional do Oeste/Associação Hospitalar Lenoir Vargas Ferreira (Unacon com serviços de Radioterapia e de Hematologia)
● Criciúma
● Hospital São José/Sociedade Caritativa Santo Agostinho (Unacon com serviços de Radioterapia e de Hematologia)
● Florianópolis
● Centro de Pesquisas Oncológicas – Cepon (Serviço de Radioterapia de Complexo Hospitalar e Serviço de Oncologia Clínica de Complexo Hospitalar)
● Hospital Governador Celso Ramos (Unacon com serviços de Radioterapia e de Hematologia)
● Hospital Carmela Dutra (Hospital Geral com Cirurgia Oncológica)
● Hospital Infantil Joana de Gusmão (Unacon exclusiva de Oncologia Pediátrica)
● Hospital Universitário/Universidade Federal de Santa Catarina (Unacon com serviço de Hematologia)
● Itajaí
● Hospital e Maternidade Marieta Konder Bornhausen/Inst. das Pequenas Missionárias Mª Imaculada (Unacon)
● Jaraguá do Sul
● Hospital São José/ Sociedade Divina Providência (Unacon com serviço de Radioterapia)
● Joaçaba
● Hospital Univesitário Santa Terezinha/Fundação Universidade do Oeste de Santa Catarina (Unacon)
● Joinville
● Hospital Municipal São José (Cacon)
● Hospital Materno Infantil Dr Jesser Amarante Faria (Unacon exclusiva de Oncologia Pediátrica)
● Lages
● Hospital Geral e Maternidade Tereza Ramos (Unacon com serviço de Radioterapia)
● Porto União
● Hospital de Caridade São Braz de Porto União (Unacon)
● Rio do Sul
● Hospital Regional Alto Vale (Unacon)
● São Bento do Sul
● Hospital e Maternidade Sagrada Família (Unacon)
● Tubarão
● Hospital Nossa Senhora da Conceição/Sociedade Divina Providência (Unacon)
FONTES:
https://www.gov.br/inca/pt-br/assuntos/cancer/o-que-e-cancer
https://www.gov.br/inca/pt-br/assuntos/cancer/como-surge-o-cancer
https://www.gov.br/inca/pt-br/assuntos/cancer/tipos
https://www.gov.br/inca/pt-br/assuntos/cancer/tratamento
https://www.gov.br/inca/pt-br/assuntos/cancer/tratamento/onde-tratar-pelo-sus
